La insuficiencia cardiaca (IC) es una patología compleja y prevalente en nuestras consultas, así como en los servicios de urgencias y hospitalización. Las personas con IC tienen un alto riesgo de hospitalización, de complicaciones cardiorrenales y de mortalidad, lo que constituye un reto clínico para todos los profesionales sanitarios que atendemos a estos pacientes.
En el caso concreto de la diabetes, la IC es mucho más frecuente, debido a la coexistencia de factores de riesgo comunes como la hipertensión arterial u obesidad, la presencia de cardiopatía isquémica, la expansión de volumen extracelular o la propia miocardiopatía diabética, hasta el punto de que las mujeres con diabetes tienen un riesgo 5 veces mayor, siendo el doble en los hombres con diabetes. La insuficiencia cardiaca es además la primera causa de hospitalización en estos pacientes7,8.
En los últimos años se ha avanzado mucho en el abordaje de la IC, gracias a los grandes ensayos de seguridad cardiovascular desarrollados entre otros, con fármacos de la familia de los inhibidores del cotransportador de sodio-glucosa de tipo 2 (iSGLT2), que han demostrado grandes beneficios cardiovasculares en todo el espectro de la IC en pacientes con diabetes mellitus tipo 2 (DM2) y en el caso de dapagliflozina y empagliflozina, también en pacientes sin esta condición.
El diagnóstico actual de la Insuficiencia Cardiaca
La insuficiencia cardíaca constituye un síndrome clínico caracterizado por síntomas cardinales (p.ej. disnea, hinchazón de tobillos y fatiga) que pueden ir acompañados de signos (p.ej. presión venosa yugular elevada, edemas periféricos y crepitantes pulmonares).
Se debe a una anomalía estructural y/o funcional del corazón que origina presiones intracardiacas elevadas y/o gasto cardíaco inadecuado, que puede presentarse en reposo y/o durante el ejercicio.
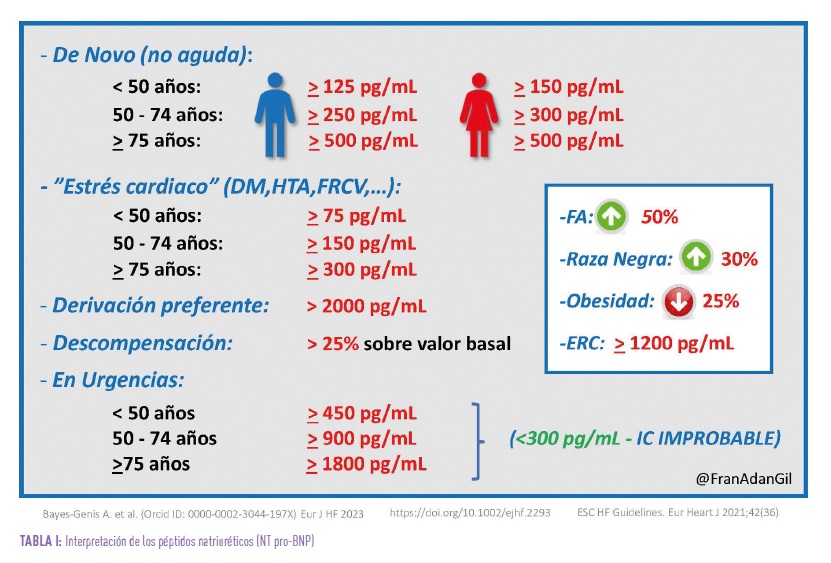
En 2021, las principales Sociedades científicas internacionales de Insuficiencia Cardiaca1 elaboraron una nueva “Definición Universal de Insuficiencia Cardiaca” en la que se otorga mucha importancia a la determinación de péptidos natriuréticos, de manera que en un paciente con clínica típica con síntomas y/o signos causados por una anomalía estructural y/o funcional cardiaca + elevación de péptidos natriuréticos (PN) o evidencia objetiva de congestión pulmonar cardiogénica o sistémica, ya se puede establecer la sospecha diagnóstica de insuficiencia cardiaca, a la espera del deseable ecocardiograma que nos permitirá establecer su causa y fenotipo.
Esta clasificación universal tiene una especial importancia en el entorno de la atención primaria, donde el acceso a la ecocardiografía puede demorarse, de manera que una vez establecida la sospecha diagnóstica con la clínica, péptidos natriuréticos y pruebas de imagen accesibles como radiografía o ecocardioscopia, se puede empezar a tratar con aquellos fármacos que han demostrado eficacia a lo largo de todo el rango de fracción de eyección del ventrículo izquierdo (FEVI), como iSGLT2 -dapagliflozina y empagliflozina- y diuréticos si son necesarios para el control de la congestión2-4.
LAS MUJERES CON DIABETES TIENEN UN RIESGO 5 VECES MAYOR, SIENDO EL DOBLE EN LOS HOMBRES CON DIABETES. LA INSUFICIENCIA CARDIACA ES ADEMÁS LA PRIMERA CAUSA DE HOSPITALIZACIÓN EN ESTOS PACIENTES
A la hora del diagnóstico, el tiempo cuenta. El objetivo es hacer un diagnóstico precoz para poder empezar a aplicar medidas correctoras y fármacos con beneficio pronóstico demostrado capaces de disminuir las hospitalizaciones por descompensación cardiaca.
En este sentido los péptidos natriuréticos son fundamentales, no sólo para descartar (“rule out”) la insuficiencia cardiaca, sino también para el diagnóstico de confirmación (“rule in”)5.
En presencia de clínica típica con síntomas y/o signos causados por una anomalía estructural y/o funcional cardiaca, el aumento de PN nos permite hacer ya un diagnóstico de alta sospecha. En esta valoración inicial, algunas pruebas complementarias de fácil acceso como la radiografía de tórax o la ecocardioscopia pueden apoyar este diagnóstico.
Los PN permiten la exclusión de la IC tanto en el servicio de urgencias como de forma ambulatoria, por su alta sensibilidad y valor predictivo negativo, mejoran la valoración clínica incrementando la discriminación de la IC sobre todo en situaciones de incertidumbre, independientemente de otros factores y su uso tiene un impacto asistencial reduciendo costes y mejorando el manejo y los tiempos, en definitiva, aumentando el número de diagnósticos correctos6.
Pero los PN no sólo son útiles en el proceso diagnóstico, sino que resultan de utilidad a lo largo de todo el curso de la enfermedad, monitorizando la evolución clínica y ayudando a detectar precozmente las descompensaciones. La siguiente tabla recoge unos valores de referencia orientativos (Tabla I).
El manejo actual de la Insuficiencia Cardiaca
Insuficiencia cardiaca con fracción de eyección reducida y levemente reducida
La insuficiencia cardíaca con fracción de eyección reducida (IC-FEr) y levemente reducida IC-FElr es una enfermedad crónica y progresiva. Estos pacientes tienen un curso relativamente estable hasta que sufren una primera hospitalización. A partir de aquí se inicia un cuadro clínico progresivo en el que se sucederán las hospitalizaciones por reagudizaciones sucesivas que conducirán al fracaso cardíaco global.
Por ello, los objetivos del tratamiento son mejorar el estado clínico, la capacidad funcional y la calidad de vida de los pacientes, prevenir las hospitalizaciones y reducir la mortalidad. Prevenir o evitar los factores precipitantes y saber reconocer los síntomas y signos de descompensación por parte del paciente y sus familiares-cuidadores, junto con el seguimiento cercano de atención primaria, constituye una medida primordial en el tratamiento y en la prevención de las hospitalizaciones. Las medidas educativas estructuradas y el seguimiento coordinado entre atención primaria y hospitalaria pueden llegar a reducirlas hasta un 30%7.
En el apartado nutricional, se recomienda la dieta mediterránea con restricción de sal (< 3 gramos/día) y el mantenimiento de un peso adecuado, huyendo de dietas muy restrictivas que pueden ser mal toleradas en estos pacientes. El autocontrol del peso, e incluso de la ingesta y diuresis en clases funcionales NYHA III/IV, permite detectar precozmente las reagudizaciones. Los pacientes con IC no necesitan rutinariamente restringir el consumo de líquidos, que sí será necesario en caso de descompensación o IC avanzada, sobre todo con hiponatremia (< 1,5-2 litros/día).
La actividad física diaria, regular y moderada en los pacientes con IC estable (caminar o pasear en bicicleta al menos 30 minutos, 5 veces por semana) mejora la tolerancia al esfuerzo, capacidad funcional y calidad de vida y pueden reducir las hospitalizaciones.
El tratamiento de la IC-FEr está bien protocolizado, recomendando actuar en todos los pacientes siempre que sea posible sobre todas las dianas terapéuticas: sistema nervioso simpático, sistema renina angiotensina aldosterona, sistema de los péptidos vasoactivos y eje cardiorrenal, mediante betabloqueantes, IECAs/ARA II/INRA, ARM e iSGLT2.
En los pacientes en ritmo sinusal con FC >70 lpm, ivabradina constituye también una alternativa de probada eficacia en aquellos que permanezcan sintomáticos pese al tratamiento óptimo. Hidralazina + dinitrato de isosorbide o digoxina son fármacos de segunda opción útiles en determinados escenarios (Figura 1)7.
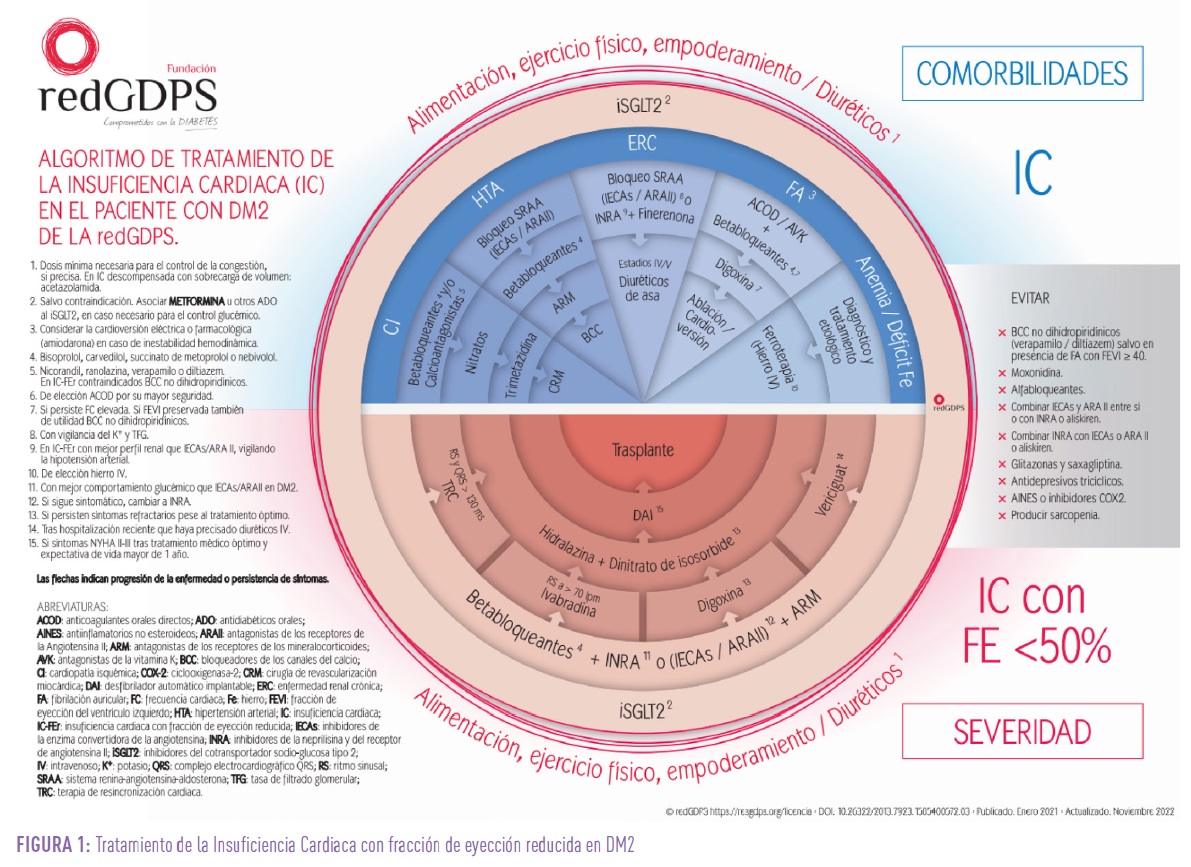
Últimamente nuevos fármacos como vericiguat u omecamtiv mecarbil también han demostrado su utilidad en estos pacientes en la reducción de las hospitalizaciones o mortalidad.
A pesar del tratamiento farmacológico óptimo, en algunos pacientes con IC-FEr avanzada -que pueden suponer hasta un 5% del total- será necesario recurrir a otras opciones terapéuticas estrictamente hospitalarias, como diferentes modalidades de ventilación, ultrafiltración, apoyo circulatorio mecánico, revascularización miocárdica o tratamiento quirúrgico, entre otras.
La terapia con dispositivos implantables se ha consolidado como un tratamiento eficaz tanto en la prevención primaria de la muerte súbita con desfibriladores, como en la disminución de rehospitalizaciones y de la mortalidad total, mediante terapia de resincronización cardiaca.
Respecto a la IC-FElr, hoy se tiende a tratar igual que la IC-FEr, aunque con un menor grado de recomendación, ya que los estudios no han sido tan concluyentes.
Insuficiencia cardiaca con fracción de eyección preservada (IC-FEp)
Dadas las características de estos pacientes -mayores, muy sintomáticos, frecuentemente con mala calidad de vida- un objetivo del tratamiento en sí mismo es aliviar los síntomas y mejorar su calidad de vida.
En pacientes con congestión el tratamiento de primera línea incluye diuréticos de asa, como furosemida, torasemida o bumetanida, que reducen las presiones de llenado cardiaco para mejorar los síntomas de disnea y la capacidad de ejercicio, útiles en todos los tipos de IC (grado recomendación I-B), pudiendo disminuir el riesgo de hospitalización.
En la IC crónica el objetivo del diurético es mantener la euvolemia – “peso seco”– con la dosis más baja posible. La persistencia de congestión debe ser reevaluada en los tratamientos prolongados, restringiendo su uso en ausencia de sobrecarga hídrica. La necesidad de diuréticos es un marcador del grado de control de la enfermedad, de manera que cualquier paciente que precise para su control 2 o más comprimidos diarios de diurético no se puede considerar estable y su tratamiento de base debería ser optimizado8.
La actualización de las Guías de la European Society of Cardiology (ESC) de 20234 recoge la evidencia de los recientes estudios con iSGLT2 -dapagliflozina y empagliflozina- que se han mostrado eficaces a la hora de reducir las hospitalizaciones y visitas a urgencias independientemente de la FEVI del paciente.
Por ello ante un paciente con fundadas sospechas diagnósticas de IC, en espera del ecocardiograma que determine su FEVI y posible etiología, hay que iniciar tratamiento con dapagliflozina o empagliflozina cuanto antes. De esta manera puede empezar a beneficiarse ya de una reducción en su riesgo de primera o sucesivas hospitalizaciones y de una mejora en su calidad de vida. Al ser éste un efecto que se mantiene en todo el espectro de fracción de eyección, estos fármacos podrán continuarse independientemente del resultado del ecocardiograma, a lo largo de todo el curso evolutivo de la enfermedad.
Optimizando el tratamiento de la insuficiencia cardiaca crónica
A la hora de elegir el tratamiento indicado en cada situación clínica hay que considerar una serie de variables principales, por este orden: fracción de eyección del ventrículo izquierdo, tensión arterial sistólica, frecuencia cardiaca, tasa de filtrado glomerular y nivel de potasio en sangre. En función de ellas se definen diferentes escenarios clínicos. No en todos será posible instaurar la cuádruple terapia recomendada, siendo lo deseable normalizar en la medida de lo posible las cifras de estas variables para llevar al paciente a escenarios más favorables donde optimizar su tratamiento (Figura 2)9.
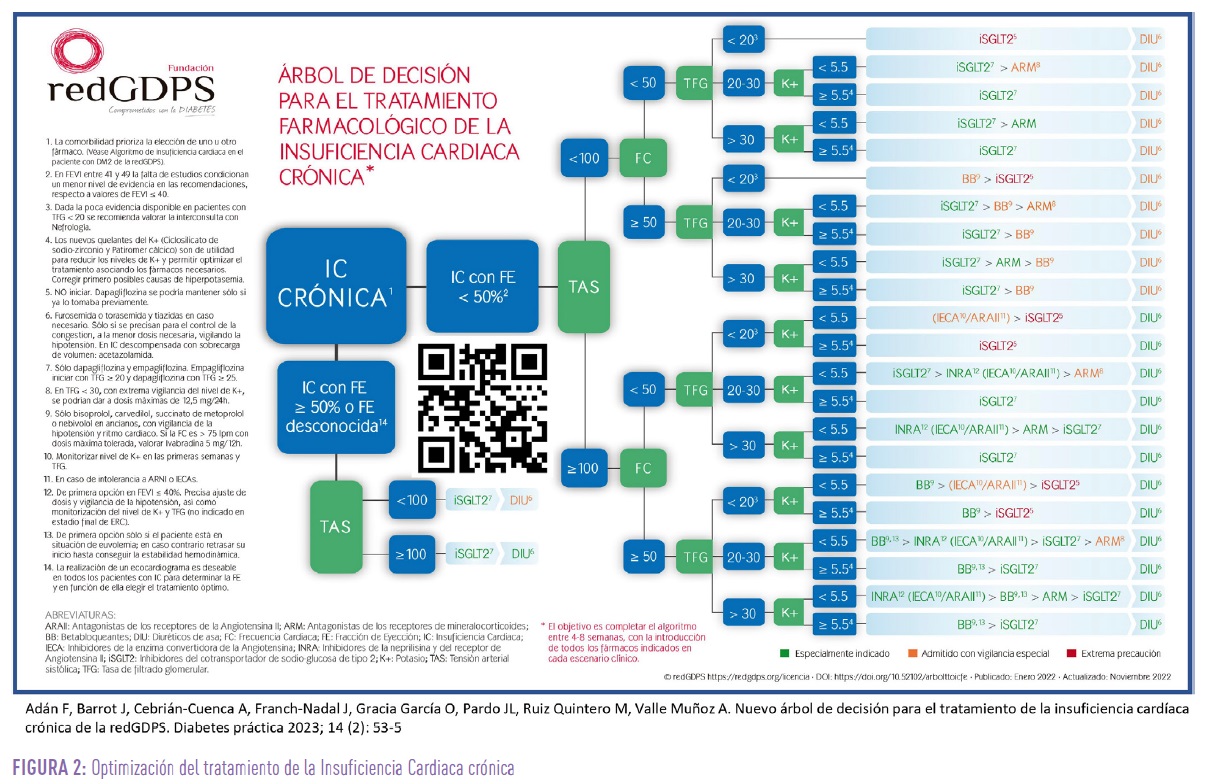
Así, por ejemplo, el empleo de fármacos que causen hipotensión, bradicardia, deterioro del filtrado glomerular o hiperpotasemia deben ser evitados en la medida de lo posible o sustituidos por otros más inocuos en estos pacientes, especialmente si no conllevan una mejoría pronóstica.
Ningún fármaco es eficaz si no se toma. Estos pacientes llevan una gran cantidad de fármacos y eso dificulta su adherencia. Por ello, a veces toman decisiones suprimiendo a su criterio alguno o algunos de sus tratamientos, hecho que es la mayor causa de descompensaciones e ingresos hospitalarios en esta patología, de ahí que cualquier estrategia que contribuya a simplificar su tratamiento (como las combinaciones fijas o la cronoterapia) podrá favorecer su adherencia.
EN ALGUNOS PACIENTES CON IC-FER AVANZADA -QUE PUEDEN SUPONER HASTA UN 5% DEL TOTAL SERÁ NECESARIO RECURRIR A OTRAS OPCIONES TERAPÉUTICAS ESTRICTAMENTE HOSPITALARIAS
La comorbilidad en la insuficiencia cardiaca crónica
El abordaje de la comorbilidad en la insuficiencia cardíaca, especialmente IC-FEp, es fundamental a la hora de intentar mejorar la calidad de vida y supervivencia de estos pacientes y reducir la elevada carga económica que supone esta patología en nuestra sociedad. La distribución de frecuencias de pacientes con comorbilidades con IC-FEp en comparación con la IC con fracción de eyección reducida diferenciados por hombres y mujeres muestra que los hombres con IC-FEp tienen un mayor número de enfermedades concomitantes -cuatro de media- que los pacientes de ambos sexos con IC-FEr.
Además de las comorbilidades propias, puede haber otras condiciones clínicas como anemia, depresión, obesidad, diabetes, enfermedad renal, enfermedad pulmonar obstructiva crónica, sarcopenia o hipertensión pulmonar que constituyen factores de riesgo independientes para el desarrollo de IC y requieren un abordaje específico.
En resumen, la insuficiencia cardiaca exige del profesional una actitud proactiva para aflorar el iceberg de su infradiagnóstico. En esta fase diagnóstica los péptidos natriuréticos son una excelente ayuda para el clínico. Las nuevas evidencias en el tratamiento de esta entidad han protocolizado su manejo hacia fármacos con mejoría pronóstica y en la reducción de las hospitalizaciones.
La insuficiencia cardiaca es el paradigma de enfermedad transversal, con elevada morbilidad asociada, en la que muchos profesionales estamos implicados, siempre poniendo al paciente en el centro de la atención.
Referencias
- Bozkurt B, Coats A, Tsutsui H, Abdelhamid C, Adamopoulos S, Albert N et al. Universal definition and classification of heart failure: a report of the Heart Failure Society of America, Heart Failure Association of the European Society of Cardiology, Japanese Heart Failure Society and Writing Committee of the Universal Definition of Heart Failure: endorsed by the Canadian Heart Failure Society, Heart Failure Association of India, Cardiac Society of Australia and New Zealand, and Chinese Heart Failure Association. Eur J Heart Fail. 2021; 23: 352–380.
- Jhund.P, Kondo T, Butt J, Docherty K, Claggett B, Desai A et al. Dapagliflozin across the range of ejection fraction in patients with heart failure: a patient-level, polled meta-analysis of DAPA-HF and DELIVER. Nat Med 2022;28(9):1956-1964.
- Anker S, Butler J, Filippatos G, Ferreira J, Bocchi E, Böhm M et al. Empagliflozin in Heart Failure with a Preserved Ejection Fraction. N Engl J Med. 2021; 385(16):1451-1461.
- Marx N, Federici M, Schütt K, Müller-Wieland D, Ajjan R, Antunes M and ESC Scientific Document Group. 2023 ESC Guidelines for the management of cardiovascular disease in patients with diabetes. European Heart Journal 2023; 00: 1-98.
- Bayes A, Docherty K, Petrie M, Januzzi J, Mueller C, Anderson L et al. Practical algorithms for early diagnosis of heart failure and heart stress using NT-proBNP: A clinical consensus statement from the Heart Failure Association of the ESC. European Journal of Heart Failure (2023) 25, 1891–1898.
- Turégano-Yedro M, Ruiz-García A, Castillo-Moraga MJ, Jiménez-Baena E, Barrios V, Serrano-Cumplido A, Pallarés-Carratalá V; en representación del Grupo de Trabajo de Hipertensión Arterial y Enfermedad Cardiovascular de SEMERGEN. Los péptidos natriuréticos en el diagnóstico de la insuficiencia cardíaca en atención primaria [The natriuretic peptides in the diagnosis of heart failure in primary care setting]. SEMERGEN 2022; 48(7):101812: 1-15.
- Adán F. Tratamiento de la insuficiencia cardíaca con fracción de eyección reducida en el paciente con diabetes mellitus tipo 2. Diabetes Practica 2021; 12 (supl. 4): 30-38.
- Ruiz Quintero M. En: La insuficiencia cardíaca con fracción de eyección preservada. Diabetes Practica 2023; 14 (Supl Extr 4): 26-35.
- Adán F, Aranbarri I, Barrot J, Cebrián-Cuenca A, Franch-Nadal J, Gracia García O, Pardo JL, Ruiz Quintero M, Valle Muñoz A. Nuevo árbol de decisión para el tratamiento de la insuficiencia cardíaca crónica de la redGDPS. Diabetes práctica 2023; 14 (2): 53-5
- Anker S, Usman M, Anker M, Butler J, Böhm M, Abraham W et al. Patient phenotype profiling in heart failure with preserved ejection fraction to guide therapeutic decision making. A scientific statement of the Heart Failure Association, the European Heart Rhythm Association of the European Society of Cardiology and the European Society of Hypertension. European Journal of Heart Failure 2023; 25: 936-955.







