La Diabetes Mellitus (DM) es una enfermedad metabólica crónica muy prevalente, lo que ocasiona un importante reto para la Salud Pública. Tanto en la Diabetes Mellitus tipo 1 (DM1; enfermedad autoinmune caracterizada por la destrucción de las células beta de los islotes pancreáticos), como en la Diabetes Mellitus tipo 2 (DM2; donde encontramos defectos en la secreción o resistencia a la insulina junto con factores ambientales, genéticos, etc.) se afecta el metabolismo de proteínas, grasas y carbohidratos en los tejidos donde actúa la insulina, viéndose comprometidos diferentes órganos, dando lugar a las conocidas complicaciones de la diabetes: retinopatía, neuropatía, nefropatía, enfermedad cardiovascular, y recientemente contemplada, la enfermedad ósea diabética.
El mayor riesgo de fracturas en personas con diabetes junto con la afectación de la movilidad articular pueden afectar y/o limitar las actividades de la vida diaria. Este hecho es muy relevante si se tiene en cuenta la asociación que presenta la DM, sobre todo la DM2, con el envejecimiento (aumenta su prevalencia con la edad), sobrepeso/obesidad/adiposidad visceral, sarcopenia (pérdida de masa muscular, fuerza y funcionamiento de los músculos) y otros trastornos metabólicos, reconocidos todos ellos como factores causantes de enfermedad articular.
Varias enfermedades reumatológicas tienen una mayor prevalencia entre las personas con diabetes. Por otro lado, entre las enfermedades endocrinas que presentan manifestaciones osteomusculares se encuentra la DM, patología con mayor prevalencia de afectación del aparato locomotor, principalmente procesos que afectan a manos y hombros.
Los mecanismos por los cuales se produce el daño o afectación son complejos, debidos a la glicosilación no enzimática del colágeno con formación de productos finales de glicación (AGE) que provocan un aumento en los enlaces cruzados de colágeno y acumulación más extensa de AGE en tejidos con proteínas de bajo recambio, como el colágeno en la matriz extracelular de la cápsula articular, ligamentos y unidades músculo-tendinosas. Sin embargo, sí es clara la asociación con la duración de la enfermedad y un mal control de la misma, actuando la patología osteoarticular como factor predictor de la aparición de otras complicaciones micro y macrovasculares.
El deterioro funcional y limitación de las actividades de la vida diaria asociados a la afectación osteoarticular en las personas con diabetes, con el importante coste económico correspondiente, hace necesario poner el foco tanto en la prevención como en el tratamiento y control metabólico para mejorar la calidad de vida. Incluir en las revisiones anuales los factores personales y familiares en relación a historia de fractura y limitación de la movilidad; explorar no solo posibles neuropatías sino también funcionalidad articular; hábitos nutricionales dirigidos (alimentos ricos en vitamina D y dieta rica en agentes antioxidantes) con importante foco en prevención y tratamiento de la obesidad; prevención de caídas y otros síndromes geriátricos relacionados con la edad y envejecimiento; programas de estiramiento, fortalecimiento, equilibrio, ejercicio físico para prevenir y reducir la rigidez articular. Los programas de fisioterapia pueden conllevar tan solo mejoría de corta duración; en el caso de tratamientos quirúrgicos, donde los resultados son igual de satisfactorios que en personas sin diabetes, hay que tener cuidado en los tejidos blandos en las personas con diabetes (para evitar complicaciones como desvitalización, retardo en cicatrización, necrosis, inflamación). La anamnesis y exploración física es muy importante, debido a que la mayoría de los diagnósticos son clínicos. El abordaje multidisciplinar es fundamental y un despistaje de diabetes en ciertas patologías osteoarticulares frecuentes también tendría cabida en ese abordaje centrado en la persona.
Las manifestaciones osteoarticulares más importantes en las personas con diabetes pueden clasificarse de la siguiente forma:
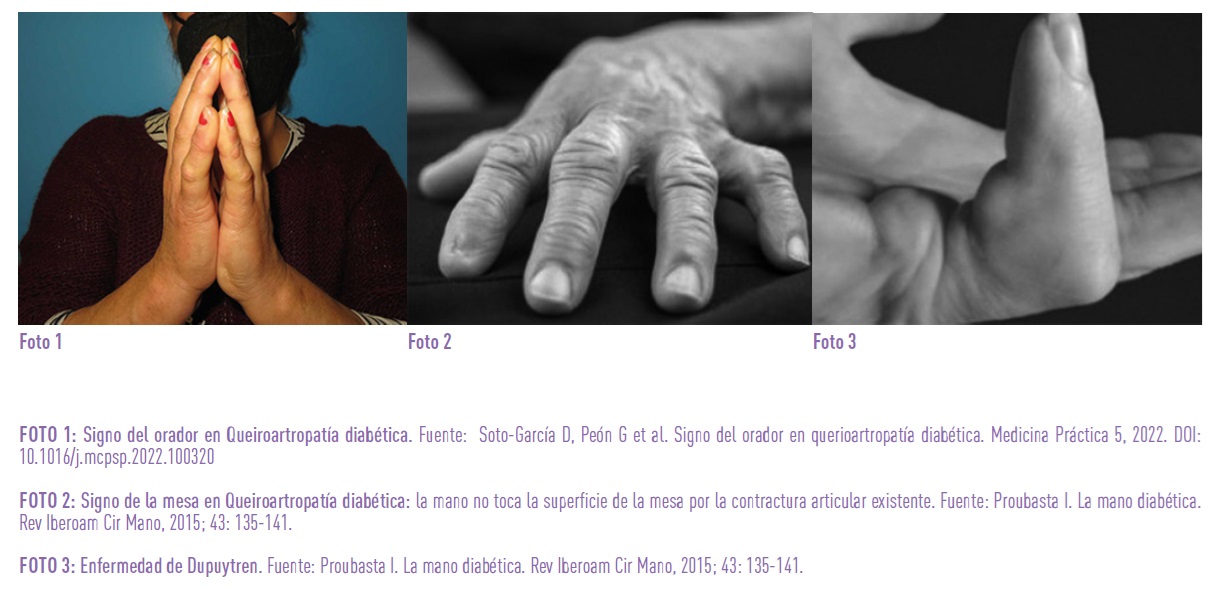
Queiroartropatía: también llamada Síndrome de Rigidez asociado a DM, precisa diagnóstico diferencial con entidades como la esclerodermia. Presenta una prevalencia del 8%–50% en personas con DM versus 4%–20% sin DM. Consiste en un engrosamiento y endurecimiento de la piel normalmente del dorso de la mano, acompañado de un engrosamiento de las vainas tendinosas de los flexores de los dedos, lo que provoca una rigidez en los dedos de las manos y una reducción de la habilidad manual. A la exploración física se objetivan signos típicos causados por la incapacidad de enderezar por completo las articulaciones metacarpofalángicas: signo de la oración y signo de la mesa. El reconocimiento temprano es importante, porque representa un marcador de otras complicaciones microvasculares diabéticas (nefropatía, retinopatía y neuropatía periférica).
Contractura de Dupuytren: su prevalencia oscila entre un 15-40% de las personas con DM y su incidencia se incrementa con la edad y la duración de la DM. Se caracteriza por fibrosis, formación de nódulos en aponeurosis y consecuente contractura de la fascia palmar y de los tendones flexores. En las personas con DM, es característica una mayor afectación del tercer dedo, una evolución más lenta y una localización menos frecuente pero más grave en el quinto dedo.
Tenosinovitis estenosante del flexor (dedo en resorte): prevalencia entre 5-20% en personas con DM, con mayor frecuencia en éstas de presentación bilateral y/o varios dedos a la vez, relacionada con la duración de la diabetes. Se trata del engrosamiento del tendón flexor y la formación de un nódulo en la vaina tendinosa, palpable en la zona de la articulación metacarpofalángica, que ocasiona bloqueo del dedo en flexión (lo que se conoce como dedo en gatillo/resorte) generando un chasquido característico a la exploración y con dolor a la extensión pasiva. Los dedos primero, tercero y cuarto son los más frecuentemente afectados. Para su diagnóstico no se suele requerir pruebas de imagen o laboratorio.
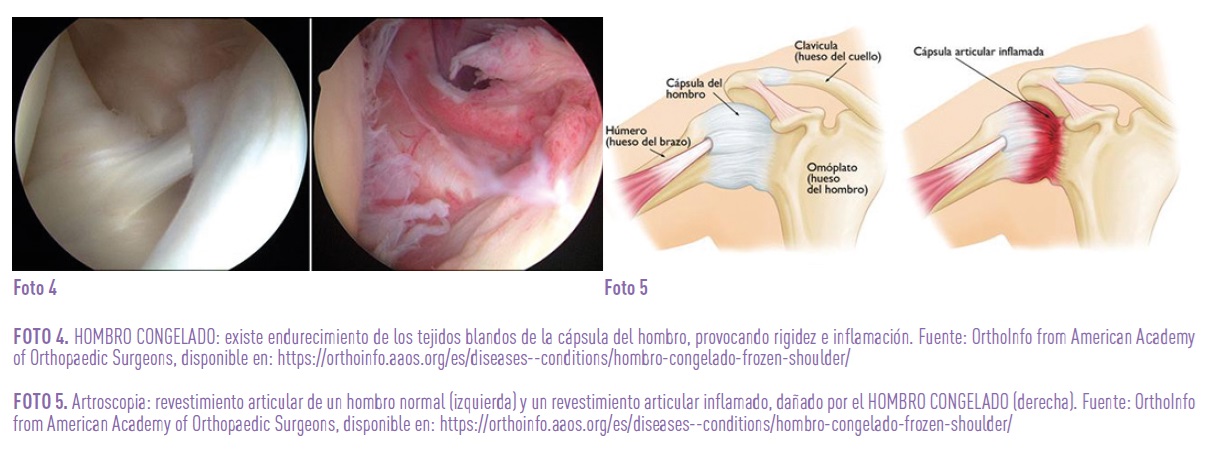
Capsulitis adhesiva u hombro congelado: prevalencia del 20% en personas con DM, las cuales presentan una clínica más florida, con mayor afectación bilateral y peor respuesta al tratamiento. Se caracteriza por dolor, rigidez e impotencia funcional global de la articulación glenohumeral. En la exploración física se objetiva una reducción de la movilidad articular tanto activa como pasiva en dos o más planos en comparación con el hombro sano, con mayor afectación de la rotación externa y abducción. El diagnóstico es fundamentalmente clínico, pudiendo necesitar pruebas de imagen para realizar diagnóstico diferencial de hombro doloroso.
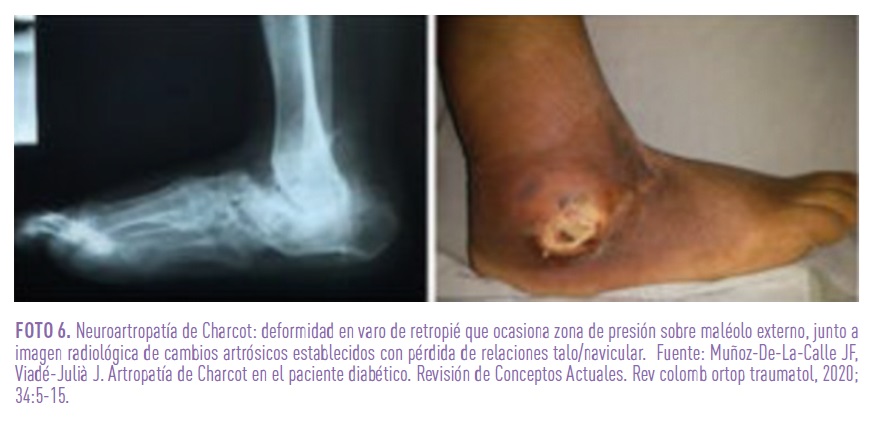
Neuroartropatía de Charcot: afecta sobre todo a las articulaciones del pie, tarso, tobillo de personas con DM con neuropatía sensitiva, de forma asimétrica (un 20% pueden ser bilaterales), aumentando su prevalencia según la duración de la DM. Es un proceso refractario a varios tratamientos, con importancia por tanto de instauración precoz del mismo tras sospecha clínica (junto con uso de calzado adecuado para evitar microlesiones), combinando técnicas de descarga de la articulación con el tratamiento de complicaciones (fracturas óseas, amputaciones, úlceras) y cirugía.
EN LA NEUROATROPATÍA DE CHARCOT EL OBJETIVO PRINCIPAL ES PRESERVAR LA EXTREMIDAD, CON SUMA RELEVANCIA DE LA TRANSDISCIPLINARIEDAD EN SU ABORDAJE DEBIDO A LA COMPLEJIDAD Y CONFLUENCIA DE MÚLTIPLES FACTORES ETIOLÓGICOS Y CLÍNICOS QUE CONDICIONAN SU TRATAMIENTO
En un primer estadio (fase inflamatoria 3-4 meses), puede cursar sin dolor, presentando dificultad al caminar por la excesiva movilidad de las articulaciones, en ocasiones asociado a un traumatismo menor; la sospecha clínica es muy importante en una persona con DM de larga evolución y mal control metabólico, que presente hinchazón y edema unilateral del pie, ausencia o levedad del dolor y deformidad e inestabilidad de la articulación (existe un daño en las bolsas sinoviales y laxitud ligamentosa, que provoca subluxaciones y dislocaciones). La neuropatía periférica siempre está asociada.
En una segunda fase, el dolor desaparece o mejora y aparecen las deformidades; es una fase de coalescencia donde predomina el fenómeno reparador (los cartílagos y huesos se deterioran, se desarrollan sinostosis y deformaciones). Pueden aparecer lesiones cutáneas en ambos estadios. La radiografía simple puede mostrar osteoporosis, subluxaciones, osteólisis, fracturas y reacción perióstica según el momento evolutivo. Para el diagnóstico diferencial pueden ser útiles el TAC, RMN o gammagrafía ósea en etapas tempranas.
LA PATOLOGÍA OSTEOARTICULAR EN PERSONAS CON DIABETES, MÁS SI TIENEN UNA LARGA EVOLUCIÓN DE ENFERMEDAD, ES IMPORTANTE RECONOCERLA DESDE ATENCIÓN PRIMARIA, YA QUE EN LA MAYORÍA DE ELLAS EL DIAGNÓSTICO ES CLÍNICO Y EL CONTROL METABÓLICO EN LA DM DESEMPEÑA UN PAPEL FUNDAMENTAL
Síndrome del túnel carpiano: Está presente en un 25% de casos de DM. Se debe a la compresión del nervio mediano. La etiopatogenia es doble, por un lado, se engloba dentro de los síndromes con limitación de la movilidad articular, con cambios en el tejido conectivo, y por otro, sin ser excluyentes, la polineuropatía causada por microangiopatía, aumentando la susceptibilidad del nervio mediano a cualquier compresión y lesión. La sintomatología, diagnóstico y tratamiento no difiere con las personas sin DM, salvo por la resolución del dolor en personas con DM tras la cirugía, asociada a la progresión de la neuropatía.
LA AFECTACIÓN DE MANOS ESTÁ PRESENTE EN UN 30% APROXIMADAMENTE DE LAS PERSONAS CON DM E INCLUYE: SÍNDROME DEL TÚNEL CARPIANO, CONTRACTURA DE DUPUYTREN, TENOSINOVITIS DE FLEXORES Y QUEIROARTROPATÍA DIABÉTICA O SÍNDROME DE RIGIDEZ DE MANOS
Amiotrofia diabética: entidad rara, que afecta a menos del 1% de las personas con DM (más frecuente DM2, pudiendo preceder al diagnóstico). Etiopatogenia multifactorial no del todo conocida y diagnóstico clínico y de exclusión. Se manifiesta con dolor intenso agudo/subagudo, debilidad y atrofia muscular, uni-bilateral en cintura pélvica y muslo, déficit funcional y sensitivo presentes. Pronóstico favorable tras tratamiento.
Infarto muscular: patología poco frecuente asociada a DM de larga evolución con complicaciones microvasculares. Se presenta como un dolor agudo en el muslo (músculos más afectados: vasto lateral y medial de los cuádriceps) con debilidad y masa palpable dolorosa con inflamación e induración de los tejidos adyacentes, generando impotencia funcional. Diagnóstico: criterios clínicos y radiológicos (RMN).
Osteomielitis: es la infección más frecuente asociada a las úlceras de pie diabético, teniendo como consecuencia muy grave la amputación mayor o menor de la extremidad.
Artrosis: los metaanálisis confirman una asociación entre la DM2 y la osteoartritis (OA); la membrana sinovial de la OA en las personas con DM2 muestra características de resistencia a la insulina. Las enfermedades metabólicas tienen un efecto sistémico directo sobre las articulaciones, más allá del papel de los mecanismos patogénicos comunes para las enfermedades metabólicas y la osteoartritis (inflamación de bajo grado y estrés oxidativo), incluyendo aquí y destacando su interrelación, la patología asociada a obesidad y síndrome metabólico.
Hiperostosis esquelética difusa idiopática (DISH o Enfermedad de Forestier): enfermedad no inflamatoria caracterizada por un crecimiento del hueso en los sitios de inserción de los tendones, las aponeurosis, las bolsas sinoviales o anillo fibroso, frecuente en ligamentos espinales de la columna vertebral y entesis en extremidades. La mayoría de los pacientes permanecen asintomáticos hasta etapas avanzadas, donde son característicos el dolor y la limitación.
Conclusión
Es importante reconocer de forma temprana el rango limitado de movimiento de las articulaciones en personas con diabetes (más importante aún si coincide una edad avanzada), la aparición de dolor y la pérdida de movilidad. Es un objetivo prioritario en la asistencia sanitaria por la gran prevalencia de DM junto con afectación osteoarticular que se relaciona con años de evolución y control metabólico en DM, actuando como predictor de otras complicaciones micro y macrovasculares. Intervenciones preventivas, trabajo en equipo y atención temprana pueden ser de vital importancia para retardar la progresión hacia la discapacidad que conlleva la patología osteoarticular.
REFERENCIAS:
- Abate M, Schiavone C, Salini V, Andia I. Management of limited joint mobility in diabetic patients. Diabetes Metab Syndr Obes. 2013; 6:197-207.
- American Diabetes Association Professional Practice Committee; 4. Comprehensive Medical Evaluation and Assessment of Comorbidities: Standards of Care in Diabetes—2024. Diabetes Care 2024; 47: S52–S76. https://doi.org/10.2337/dc24-S004.
- Abourazzak FE, Akasbi N, Houssaini GS, Bazouti S, Bensbaa S, Hachimi H, Ajdi F, Harzy T. Articular and abarticular manifestations in type 2 diabetes mellitus. Eur J Rheumatol. 2014;1: 132-134.
- Escalé A, Sallés M. Manifestaciones osteoarticulares de la diabetes mellitus. AMF 2015;11: 407-411.
- Corominas H. Manifestaciones osteoarticulares asociadas a enfermedades endocrinas y hematológicas. En: Manual SER de las enfermedades reumáticas. Ed. Médica Panamericana, 2008; 468-71.
- Lesiones del aparato locomotor asociadas a la diabetes. En: Armas, R, Gajewski, P. Medicina Interna Basada en la evidencia 2022/2023. https://empendium.com/manualmibe/tratado/chapter/B76.VII.LL.1.1.
- Al-Homood IA. Rheumatic conditions in patients with diabetes mellitus. Clin Rheumatol. 2013;32: 527-33.
- Courties A, Sellam J, Berenbaum F. Metabolic syndrome-associated osteoarthritis. Curr Opin Rheumatol. 2017; 29:214-222.
- Lázaro JL et al. Documento de consenso sobre acciones de mejora en la prevención y manejo del pie diabético en España. Endocrinol Diabetes Nutr. 2020. https://doi.org/10.1016/j.endinu.2020.08.001
- Muñoz-De-La-Calle JF, Viadé-Julià J. Artropatía de Charcot en el paciente diabético. Revisión de Conceptos Actuales. Rev colomb ortop traumatol, 2020; 34:5-15.