El desarrollo de nuevas tecnologías ha supuesto un importante avance en el tratamiento de la diabetes, mejorando tanto el control como la calidad de vida del paciente. Sin embargo, el uso sistemático de estos dispositivos ha provocado un aumento paralelo de lesiones dermatológicas, que producen incomodidad, alteración de la imagen corporal y aumentan el riesgo de otras complicaciones (infección, falta de sueño…), situaciones que terminan induciendo en algunas ocasiones al abandono del uso del dispositivo.
Las complicaciones que se observan con mayor frecuencia incluyen la dermatitis de contacto, infecciones de la piel, erupciones cutáneas no especificadas, urticaria y edema. Su prevalencia es alta y pueden ocurrir a cualquier edad, aunque existe escasez de estudios que determinen la incidencia real de este problema.
La dermatitis de contacto se puede dividir en dos tipos, aunque en la práctica los cuadros clínicos son indistinguibles en la mayoría de las ocasiones, pudiendo coexistir ambas:
- Alérgica: aquella que está relacionada directamente con la reacción de las células de la piel a la exposición directa a un alérgeno. Parece ampliamente demostrado que los acrilatos tienen el poder de sensibilizar, siendo el más conocido el acrilato de isobornilo (IBOA) que en la vida cotidiana podemos encontrar en pegamentos, adhesivos, resinas, tintas y disolventes ofreciendo buena flexibilidad, dureza y resiliencia lo que lo hace ideal para la fabricación de adhesivos para fijar los dispositivos de monitorización continua de glucosa e infusión continua de insulina a la piel.
- Irritativa: caracterizada por la erupción de la piel en la zona de contacto con el dispositivo, de coloración rojiza con sensación de tirantez, quemazón o picor y descamación. Suele estar producida por una combinación de factores individuales (problemas dermatológicos previos, piel seca, sudoración abundante, etc.), factores mecánicos (fricción, presión y oclusión prolongada) y factores del dispositivo (componentes del adhesivo como acrilatos, uso prolongado, etc.) (Fig.1).
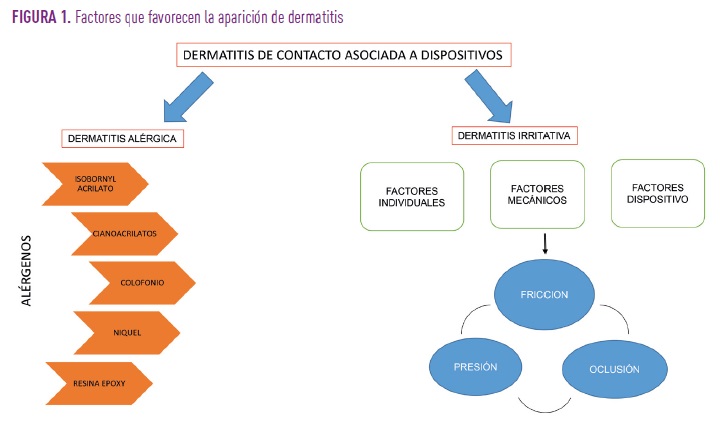
¿Se puede entonces hacer algo para prevenir la aparición de estas reacciones cutáneas?
Existen muchas dificultades para ello, por lo que en la mayoría de las ocasiones se toman medidas cuando el problema está instaurado y en muchas ocasiones el método de “ensayo-error” es el único disponible. Para intentar prevenir o realizar una detección precoz de reacciones dermatológicas, podemos dividir el proceso en varias fases.
EL USO SISTEMÁTICO DE ESTOS DISPOSITIVOS HA PROVOCADO UN AUMENTO PARALELO DE LESIONES DERMATOLÓGICAS, QUE PRODUCEN INCOMODIDAD, ALTERACIÓN DE LA IMAGEN CORPORAL Y AUMENTAN EL RIESGO DE OTRAS COMPLICACIONES
Antes de empezar a usar el dispositivo:
En esta fase del proceso, es importante la realización de una historia dermatológica del paciente, buscando detectar posibles reacciones cutáneas previas a productos utilizados anteriormente en su vida cotidiana y que puedan contener posibles alérgenos que sabemos que se encuentran en los dispositivos. En este caso, sería aconsejable la valoración previa a la instauración del dispositivo por parte de un alergólogo. Este paso se ve dificultado por la falta de información detallada por parte de los fabricantes de dispositivos acerca de la composición de los mismos.
Por otra parte, la realización de una valoración integral y sistemática del estado de la piel del paciente nos aportará información acerca de la existencia de factores de riesgo que aumenten la posibilidad de padecer reacciones cutáneas con el uso de los dispositivos. Es importante tener en cuenta que la diabetes por sí misma es capaz de generar cambios en la piel como una mayor sequedad (xerosis) o una mayor sudoración. En esta valoración inicial se debería incluir el estado de hidratación y la higiene de la piel, así como los productos utilizados en la misma. Es fundamental establecer un clima de confianza profesional-paciente para mejorar la comunicación y obtener la mayor información posible, puesto que las alteraciones cutáneas en ocasiones producen en la persona sentimientos de vergüenza o culpa.

Por último, informar al paciente sobre aspectos a tener en cuenta durante el uso del dispositivo, como veremos a continuación.
Durante el uso del dispositivo:
Como hemos visto previamente, durante el uso del dispositivo existen varios factores que favorecen la aparición de dermatitis entre los que se encuentran la fricción, la presión y la oclusión prolongada influenciado en gran medida por la aparición de dispositivos con una mayor duración, que aumentan los tiempos de exposición a estos factores. Las estrategias para preservar la integridad de la piel durante el uso de estos dispositivos incluyen:
- El cuidado profiláctico de la piel: proporcionar al paciente recomendaciones acerca del cuidado de la piel que debe incluir el uso de productos de cuidado personal adecuados, donde los jabones y aceites corporales tipo Syndet sean la base de la higiene corporal. Asimismo, el uso sistemático de cremas hidratantes sin fragancias debe formar parte de la rutina del cuidado de la piel en general y de las zonas de inserción del sensor en particular.
- La correcta colocación del dispositivo: durante el proceso de inserción del dispositivo se debe tener en cuenta la zona de colocación, evitando zonas con lesiones cutáneas previas (irritaciones, eccemas, etc.), puesto que una piel lesionada es más permeable a los alérgenos de los dispositivos, lo que puede provocar la sensibilización y el desarrollo de una reacción alérgica. Además, en ocasiones las reacciones cutáneas pueden estar relacionadas con el antiséptico utilizado para desinfectar la zona antes de la inserción (clorehixidina, etc.) por lo que es muy importante durante la consulta compartir esta información con el especialista para tenerlo en cuenta.
- Extracción del dispositivo: a la hora de retirar un dispositivo, bien porque ha llegado al final de su vida útil o porque hemos tenido alguna incidencia, debemos ser cuidadosos y respetuosos con la piel.
Evitar el método del tirón y retirar de manera cuidadosa y humedeciendo bien el adhesivo con agua, o utilizando productos específicos para la retirada de adhesivos que faciliten el proceso y eviten la aparición de lesiones por fricción. Aunque el uso de estos últimos se ve dificultado por su alto coste económico. - Promoción de la curación de la piel: una vez retirado el sensor, debemos seguir cuidando la zona. Lo primero y más importante es evitar repetir la colocación del dispositivo en la misma zona durante al menos 4-6 semanas, para permitir la correcta recuperación de la zona e intentar evitar lesiones por oclusión prolongada y presión. Se estima que la media para una recuperación completa es de 30 días. En pacientes pediátricos este es un punto complicado, porque las superficies de elección para la colocación son menores. Además, debemos mantener una correcta higiene e hidratación de la zona para favorecer la recuperación y evitar la aparición de posibles complicaciones.
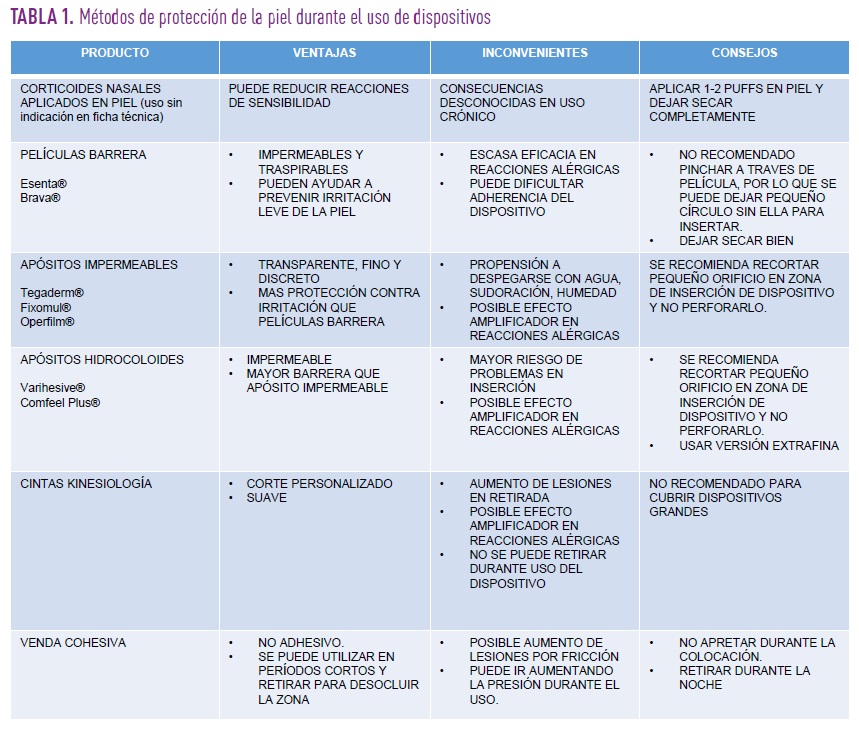
- Otras consideraciones: es habitual el uso de adhesivos como apósitos impermeables, tensoplast, kinesiotape, etc., para conseguir una mejor sujeción del dispositivo y evitar retiradas accidentales. Esta rutina presenta una serie de inconvenientes que se deben tener en cuenta: aumentan la superficie de oclusión durante el tiempo de vida del dispositivo, puesto que no se pueden retirar, aumentando con ello la zona de exposición a posibles alérgenos contenidos en los mismos. Además, dificultan la valoración de la zona ante posibles incidencias. Por último, a la hora de la retirada aumentan la superficie de piel afectada por adhesivos. Existen otros métodos menos agresivos con la oclusión, pero que pueden aumentar las lesiones por fricción, como son las vendas cohesivas, que no se adhieren a la piel por lo que se pueden retirar sin afectar al dispositivo, lo que permite utilizarlas en momentos en los que haya necesidad de protegerlo y retirarla posteriormente para no ocluir ni producir lesiones por fricción. (tabla 1).
LA REALIZACIÓN DE UNA VALORACIÓN INTEGRAL Y SISTEMÁTICA DEL ESTADO DE LA PIEL DEL PACIENTE NOS APORTARÁ INFORMACIÓN ACERCA DE LA EXISTENCIA DE FACTORES DE RIESGO QUE AUMENTEN LA POSIBILIDAD DE PADECER REACCIONES CUTÁNEAS CON EL USO DE LOS DISPOSITIVOS
Y si aparece la lesión, ¿qué se puede hacer?
Desafortunadamente, aunque se tomen todas las precauciones, la aparición de lesiones cutáneas asociadas al uso de dispositivos se produce de manera frecuente con distintas intensidades. Es fundamental que el paciente comunique al profesional la aparición de esta lesión para realizar una valoración que incluya alergología y dermatología.

En los casos de dermatitis de contacto alérgica, el único tratamiento eficaz es intentar evitar la exposición a los alérgenos, por lo que no resulta útil la reubicación del dispositivo en otra zona del cuerpo. Se debe valorar el cambio de dispositivo, aunque está limitada por la falta de datos facilitados por parte de los fabricantes que hace que la decisión final se base en el ensayo-error.
En los casos de dermatitis de contacto irritativa, una posible forma de reducir los síntomas es realizar un cambio más frecuente del dispositivo, reduciendo así el tiempo de exposición. Sin embargo, la cantidad de equipos de infusión y sensores que de los que el paciente puede disponer al mes son limitados, lo que dificulta esta medida.

Puesto que evitar los alérgenos es difícil, por no decir imposible, en muchas ocasiones, finalmente se recurre a métodos de barrera con resultados muy variables. Estos métodos incluyen aerosoles de barrera, apósitos hidrocoloides, apósitos impermeables y otros.
EN LOS CASOS DE DERMATITIS DE CONTACTO ALÉRGICA, EL ÚNICO TRATAMIENTO EFICAZ ES INTENTAR EVITAR LA EXPOSICIÓN A LOS ALÉRGENOS
Estos métodos presentan inconvenientes sustanciales a tener en cuenta:
- La aplicación de capas protectoras debajo del dispositivo podría afectar a las lecturas de los niveles de glucosa.
- Si la superficie de la piel no está lo suficientemente seca antes de su aplicación, aumenta el riesgo de que el dispositivo se desprenda.
- A veces, el propio método de barrera puede provocar la dermatitis tanto alérgica como de contacto o producir una exacerbación de la misma.
- Por último, se reconoce que los acrilatos pueden atravesar barreras protectoras como guantes de látex o nitrilo, lo que puede explicar porque algunos usuarios alérgicos a los dispositivos que los contienen, no experimentan el alivio deseado con su uso. Incluso las oclusivas de la piel podrían provocar una mayor exposición a los acrilatos.
En el tratamiento de estas reacciones se pueden utilizar a corto plazo corticoides tópicos y existen otros tratamientos para el largo plazo que siempre deben ser indicados y con seguimiento por parte del especialista.
RESUMEN
Las conclusiones que podemos extraer de todo lo expuesto son las siguientes:
- Debido al incremento en el uso de dispositivos tecnológicos para el control y tratamiento de la diabetes, se ha dado un importante aumento de lesiones cutáneas asociadas.
- El adecuado cuidado de la piel es clave para prevenir estas reacciones.
- La cantidad de factores que influyen en estas reacciones y la falta de información accesible por parte de los fabricantes en relación con los componentes dificulta la prevención y tratamiento de los problemas.
- Es importante realizar una valoración sistemática e individualizada del estado de la piel del paciente antes y durante el uso de los dispositivos, así como una formación adecuada.
- Si aparece una reacción cutánea, consultar con el personal sanitario.
Bibliografía:
- Cichoń M, Trzeciak M, Sokołowska-Wojdyło M, Nowicki RJ. Contact Dermatitis to Diabetes Medical Devices. Int J Mol Sci. 2023 Jun 27;24(13):10697. doi: 10.3390/ijms241310697. PMID: 37445875; PMCID: PMC10341568.
- Tauschmann M, Forlenza G, Hood K, Cardona-Hernandez R, Giani E, Hendrieckx C, DeSalvo DJ, Laffel LM, Saboo B, Wheeler BJ, Laptev DN, Yarhere I, DiMeglio LA. ISPAD Clinical Practice Consensus Guidelines 2022: Diabetes technologies: Glucose monitoring. Pediatr Diabetes. 2022 Dec;23(8):1390-1405. doi: 10.1111/pedi.13451. PMID: 36537528; PMCID: PMC10107687.
- Navarro Triviño F. Lesiones cutáneas por adhesives en diabetes [Internet]. Rev Diabetes. 10 Noviembre 2022 [consultado 4 de Febrero 2023]. Disponible en www.revistadiabetes.org/complicaciones.







