Me gusta decir:
¿Quién le pone el cascabel al gato?
¿Cómo hacer que las personas que más lo necesitan, por salud, calidad de vida, y a veces por supervivencia, empiecen un programa de actividad física (AF)?
Este es el objetivo de este artículo; por un lado, establecer claramente la relación positiva entre AF y salud; por otro, señalar alguna de las excusas que se ponen para resistirse a la práctica, e intentar dar algunas claves para saltar dichas barreras y limitaciones, igualmente señalar déficits del sistema sanitario que no facilitan, no favorecen, una práctica sana y segura. Contra ello lucha la Sociedad Española de Diabetes (SED) según se puso de manifiesto en el Congreso Nacional de Las Palmas de 2022, y dar algunas claves para motivar a los que más lo necesitan, a adherirse a un programa de AF saludable, bien prescrito, planificado y personalizado (García-Tenorio y Mareque, 2009).
Los motivos son las razones por las cuales las personas hacen (facilitadores) o no (barreras) algunas actividades, y la motivación es el componente psicológico que orienta, mantiene, modifica y determina la conducta humana (Jaenes y Caracuel, 2016). Si bien no estamos muy de acuerdo con que la motivación (como la fe) mueva montañas, sí que sin la necesidad no hay grandes esperanzas de que los sujetos pasen de sedentarios a físicamente activos. Cuando se pregunta que puede llevar a una persona sedentaria a hacer AF, la respuesta en la mayoría de los casos es muy fácil: la necesidad, y esta no siempre nace de la información, de la insistencia de familiares o del personal clínico; es más fácil que nazca de un accidente, de un evento imprevisto, que como por arte de magia hace que los sujetos despierten a lo evidente: no poder subir unas escaleras sin sentir el agobio de la asfixia (disnea), no poder jugar con los nietos porque les falta el aire, tener que sentarse para realizar las tareas cotidianas, no poder atarse los cordones de los zapatos por falta de flexibilidad o por sobrepeso, diría que pequeños accidentes pueden tener grandes efectos; y ni que decir tiene de episodios mayores vividos y que tengan peores consecuencias: un accidente cardiovascular, una caída sobrevenida por la torpeza, un ahogo que hace ver la oscuridad aun habiendo luz. La motivación, en gran medida y como está bien establecido, depende de las necesidades; y en este caso, son las de protección y subsistencia las que pueden poner al sujeto en el reto de salida.
LOS BENEFICIOS FISIOLÓGICOS Y PSICOLÓGICOS SOBRE LA CALIDAD DE VIDA Y LA SALUD EN GENERAL DE LA ACTIVIDAD FÍSICA Y EL DEPORTE ESTÁN CIENTÍFICAMENTE MÁS QUE CONTRASTADO; Y EL TIPO DE PRESCRIPCIÓN BIEN ESTABLECIDO
Los beneficios fisiológicos y psicológicos sobre la calidad de vida y la salud en general de la AF y el deporte están científicamente más que contrastados (facilitadores); y el tipo de prescripción bien establecido (Powell, Paluch & Blair, 2011); y en concreto en diabetes se conocen bien algunos mecanismos para favorecer la adherencia a la práctica física (Qiu, Sun, Cai, Liu, & Yang, 2012), no hay duda de ello, es un hecho bien contrastado, creíble y claro que se transmite a través de los medios de comunicación, en la consulta médica, o en el imaginario de una gran parte de los ciudadanos.
Esto es aún más cierto cuando hablamos de las ventajas que tiene practicar una actividad física adecuada, bien planificada y personalizada en muy diferentes patologías: fibromialgia, pacientes cardíacos, en la obesidad y como no, en la diabetes.
Pero a pesar de todas las evidencias, de la insistencia del personal sanitario, las personas que más se podrían beneficiar de la práctica, que a muchos parece muy placentera, la resistencia a moverse es grande (barreras), aunque sea claro que por ejemplo, la prevalencia de la sarcopenia en adultos mayores con Diabetes Mellitus 2 (DM2) es moderada, pero existe, y su aparición está relacionada con importantes factores relacionados con la salud, como una menor calidad de vida, y una menor realización de ejercicio físico, entre otras variables (Casals et al., 2017), aun así la resistencia a la AF es innegable.
Con relación a las barreras, en un estudio en población española, que aún sigue abierto y en colaboración con la SED, realizado con el Cuestionario de autoinforme de barreras para la práctica del ejercicio físico (ABPEF) (Domínguez-Alonso, López-Castelo & Portela-Pino, 2018) se puso de manifiesto (ver gráfica 1) que las barreras principales que indican los pacientes son que no encuentran tiempo para la práctica, las obligaciones personales y familiares, la fatiga que les produce, así no hacen ejercicio porque sienten que se cansarían más de lo habitual, esto unido a la pereza, el ambiente poco propiciatorio y la falta de instalaciones, como la autoimagen negativa que tienen de sí mismos (como se verían haciendo ejercicio) y la ansiedad social (que los demás juzguen su apariencia física) son las de mayor puntuación.
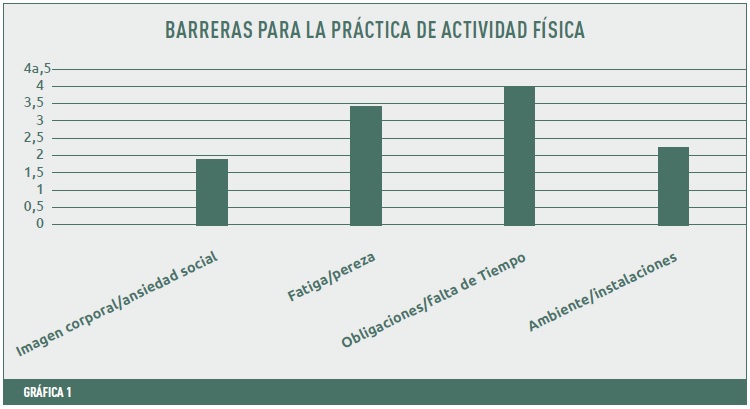
En la comparación por sexo se encontró que en las dimensiones de imagen corporal/ansiedad social, fatiga/pereza y ambiente/instalaciones, las mujeres puntuaban más alto que los hombres; en todos los casos ellas perciben mayores barreras para realizar AF, tienen más preocupaciones con respecto a cómo las verán los otros en cuanto a su apariencia y a su capacidad física, piensan en la posibilidad de que otras personas tengan una mejor condición que ellas, y se sienten incomodas con la idea de cómo se verían en ropa deportiva. De la misma forma, creen que se cansarían más que los hombres a la hora de hacer ejercicio, piensan que no tienen la suficiente voluntad para ser constantes, que se podrían lesionar o sentir agujetas al realizar AF; y en general, tienen más pereza que ellos. Por otro lado, también las mujeres perciben también inconvenientes en torno a los espacios físicos donde podrían realizar ejercicio: que están demasiado lejos y/o que las instalaciones no son adecuadas; adicionalmente no se encontraron diferencias en cuanto a las obligaciones o falta de tiempo, tanto unos como otras, dicen tener que realizar otras actividades y les falta de tiempo para realizar la AF, esto coincide con el estudio original de la escala (Domínguez-Alonso, López-Castelo y Portela-Pino, 2018); finalmente, en pacientes con diabetes hay que tener en cuenta estas diferencias de género a la hora de la prescripción, ya que las mujeres presentan una mayor percepción de dificultad para poder iniciar un programa de ejercicio como parte de la prescripción médica.

Se deben añadir otras barreras como son la falta de formación del personal sanitario para poder prescribir ejercicio físico de forma adecuada (Arjona, Gutíerrez, Iglesias & Jaenes, 2009), algo que se está paliando desde la SED, pero dado que no es el médico el que debe prescribir, falta en el sistema una conexión clara y directa con los profesionales de la AF y el deporte, y que deben tener formación específica en salud, para que se les puedan derivar los pacientes.
Las superación de dichas barreras pasa, inexorablemente, por ampliar la gama de facilitadores, con programas de concienciación vinculados a la organización de sesiones de AF muy atractivas y motivantes donde invitar a los pacientes, que en un primer momento deberían ir acompañados de un familiar interesado en la salud del mismo, dado que algunas de las estrategias probadas para mejorar la adherencia son el apoyo social de familiares y amigos, disponer de programas adaptados a cada usuario que permitan que con el tiempo sientan una mayor autoeficacia y capacidad de autorregulación, y se sugiere igualmente que se exploren nuevas e innovadoras formas de facilitación y programación de ejercicio en los que las nuevas generaciones de graduados en deporte están bien formados.
HAY OTRAS BARRERAS COMO SON LA FALTA DE FORMACIÓN DEL PERSONAL SANITARIO PARA PODER PRESCRIBIR EJERCICIO FÍSICO DE FORMA ADECUADA, ALGO QUE SE ESTÁ PALIANDO DESDE LA SED
Un programa de trabajo basado en una adecuada cantidad, intensidad, densidad y duración, que permita una progresión en el tiempo, medible y replicable aumentará la motivación y la adherencia, siempre con el debido seguimiento del estado de salud, dado que estos programas deben estar acompañados por pautas de educación para la salud, lo que incluye pautas nutricionales, control glucémico, etc.
Así pues, hay que hablar de un programa holístico, donde el centro de la atención es el paciente; el objetivo, la mejora de su salud entendida de forma integral que promueva hábitos saludables en un ambiente de seguridad, estabilidad y que garantice al máximo los beneficios de la práctica de la AF.
Referencias
- Arjona, M.D; Gutiérrez, I; Iglesias, P; Jaenes, J.C. (2009): Hábitos de prescripción de ejercicio en un distrito de atención primaria urbano. Medicina de Familia. Andalucía, 10,3, 205-215
- Casals, C., Suárez-Cadenas, E., Estébanez-Carvajal, F.M., Aguilar-Trujillo, M.P., Jiménez-Arcos, M.M., & Vázquez-Sánchez, M.A. (2017). Relación entre calidad de vida, actividad física, alimentación y control glucémico con la sarcopenia en adultos mayores con diabetes mellitus tipo 2. Nutrición Hospitalaria, 34(5), 1198-1204. https://dx.doi.org/10.20960/nh.1070.
- Domínguez-Alonso, J.; López-Castelo, A. Portela-Pino,I. (2018) Propiedades psicométricas del autoinforme de barreras para la práctica del ejercicio físico (ABPEF). Revista Internacional de Medicina y Ciencias de la Actividad Física y el Deporte, 18, 72, 753-768. DOI:http://doi.org/10.15366/rimcafd2018.72.010
- García-Tenorio, P & Mareque, F. (2009). Prescripción de ejercicio físico saludable en Atención Primaria de Salud. Cadernos de Atención Primaria, 16, 304-308.
- Jaenes, J.C. & Caracuel, J.C. (2016). Maratón: preparación psicológica para el entrenamiento y la competición. Alfajuara: Córdoba.
- Powell,K.E., Paluch, A.E. & Blair, S.N. (2011). Physical Activity for Health: What Kind? How Much? How Intense? On Top of What?. Annual Review of Public Health, 32, 349–65.
- Qiu, S., Sun, Z., Cai, X., Liu, L. & Yang, B. (2012). Improving Patients’ Adherence to Physical Activity in Diabetes Mellitus: A Review. Diabetes & Metabolism Journal,36,1,1-5.







