¿Es frecuente la presencia de un trastorno depresivo entre los pacientes con diabetes?
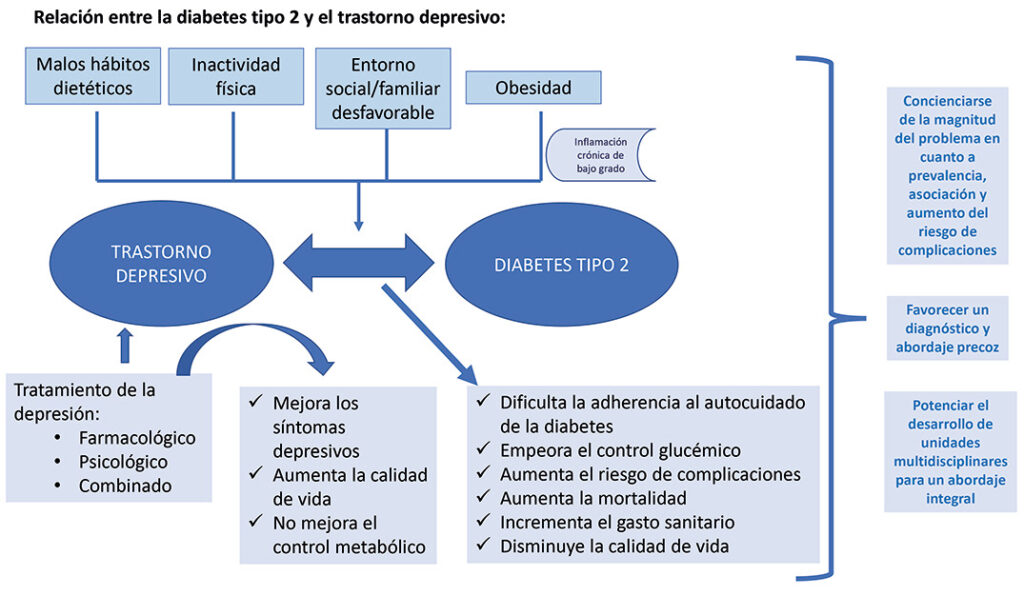
Aunque la depresión no sea una de las complicaciones que se asocian tradicionalmente con la diabetes, realmente existe un aumento significativo de esta enfermedad psiquiátrica en comparación con la población general. La prevalencia de depresión entre los pacientes con diabetes tipo 2 oscila entre el 11,4 y el 31%, claramente superiores al 4% de la población general. Esta variabilidad en la prevalencia depende del nivel cultural y socioeconómico, la etnia estudiada, la edad, etc. Ello significa que una de cada cuatro personas con diabetes tipo 2 tienen un trastorno depresivo asociado.
De hecho, esta relación ya se conocía tiempo atrás. Este binomio fue sugerido ya en el siglo XIX por el médico británico Sir Thomas Willis, quien postuló que la diabetes era consecuencia de un largo período de tristeza. Don Gregorio Marañón, célebre endocrinólogo de principios del siglo XX, afirmaba que las descompensaciones glucémicas eran secundarias a la labilidad emocional.
Un trastorno depresivo se define como una situación que dura más de dos semanas y que se caracteriza por un estado de ánimo decaído y/o irritable asociado o no a una pérdida de interés por actividades que habitualmente resultan placenteras para la persona (anhedonia) y que condicionan una interferencia en la vida diaria. A esas dos características principales se suelen añadir otros síntomas diversos, desde la tendencia al llanto, los cambios en el patrón del sueño, la indecisión, el sentimiento de culpa, interferencias en el apetito y/o en el peso, hasta ideaciones de suicidio.
¿Cómo se puede explicar la asociación entre la diabetes y el trastorno depresivo?
No solo la diabetes predispone a un trastorno depresivo, sino que la depresión es un factor de riesgo para desarrollar una diabetes, es decir, existe una relación bidireccional entre ambas enfermedades.
Se han intentado buscar las posibles causas de dicha asociación mediante diferentes hipótesis, como la psicosocial. El impacto que conlleva el ser diagnosticado de una enfermedad crónica, la demanda de autocuidado para mantener un adecuado control metabólico, el temor a presentar complicaciones a medio-largo plazo, etc., pueden desembocar en un estado ansioso-depresivo, especialmente en aquellos sujetos con escaso apoyo social y con un nivel cultural bajo. Sin embargo, la existencia de una mayor frecuencia de síntomas depresivos con respecto a la población general, incluso en individuos con diabetes aún no diagnosticada, hace que la teoría psicosocial per se no pueda explicar completamente el binomio diabetes-depresión. Hoy en día la hipótesis biológica es la más aceptada, en donde la obesidad es un pilar fundamental de la relación. Un entorno familiar y social desfavorable que predispusieran a la obesidad favorecería un estado de inflamación crónica de bajo grado por alteraciones en diferentes sistemas hormonales que comportaría una situación de resistencia a la insulina y, secundariamente una diabetes, así como un incremento de síntomas depresivos. Del mismo modo, un estilo de vida desfavorable, con preferencia por comidas densamente calóricas en conjunto con un mayor sedentarismo, y empeorado en ocasiones por el tratamiento con algunos fármacos antidepresivos, perpetuaría dicha relación. Sin embargo, no se ha podido establecer hasta el momento una base genética común a ambas enfermedades.
LA PREVALENCIA DE DEPRESIÓN ENTRE LOS PACIENTES CON DIABETES TIPO 2 OSCILA ENTRE EL 11,4 Y EL 31%, CLARAMENTE SUPERIORES AL 4% DE LA POBLACIÓN GENERAL
¿Cuál es el efecto de la depresión sobre la adherencia al tratamiento para la diabetes tipo 2 y el control glucémico?
Se ha visto que la presencia de una depresión dificulta la adherencia a los autocuidados necesarios para un adecuado control glucémico de forma general y en una peor adherencia a las visitas con el equipo sanitario de forma particular.
Sin embargo, pese a este menor cumplimiento terapéutico, el efecto de los síntomas depresivos sobre el control glucémico es controvertido. Si bien es cierto que la mayoría de los estudios han demostrado un empeoramiento de las cifras de hemoglobina glucosilada cuando existe una depresión asociada, algunos trabajos no han podido evidenciar tal asociación, sugiriéndose que existirían otros factores en estos pacientes que podrían interferir en dicha asociación.

¿Qué ocurre con las complicaciones relacionadas con la diabetes tipo 2 si existe un trastorno depresivo?
La presencia de una depresión entre las personas con una diabetes tipo 2 incrementa el riesgo de desarrollar tanto complicaciones microvasculares (retinopatía, nefropatía, polineuropatía) como a nivel macrovascular (infarto de miocardio y amputaciones mayores). De hecho, la presencia de una depresión en pacientes incluso sin diabetes aumenta el riesgo de presentar un infarto de forma similar a los pacientes con una diabetes tipo 2, y al coexistir ambas entidades en una misma persona su efecto negativo es sinérgico.
Del mismo modo, tanto la diabetes tipo 2 como el trastorno depresivo son factores de riesgo conocidos de desarrollar en la senectud una enfermedad de Alzheimer. El riesgo de demencia cuando coexisten las dos enfermedades se duplica en comparación con aquellos con diabetes, pero sin depresión, especialmente en personas de edad inferior a 65 años.
La calidad de vida es un factor muy importante para tener en cuenta en enfermedades crónicas como la diabetes tipo 2. En los pacientes con diabetes tipo 2 suele comprometerse esta calidad de vida, y empeora significativamente cuando existe una depresión asociada, tanto en la esfera física como en la mental.
Por otro lado, la presencia de una depresión en estos pacientes aumenta el riesgo de mortalidad, no solo cardiovascular sino por cualquier causa en 1,5 veces.
¿Qué ocurre a nivel del sistema sanitario si un paciente con diabetes tipo 2 tiene un trastorno depresivo?
El consumo de recursos sanitarios entre los pacientes con una diabetes tipo 2 y síntomas depresivos significativos es hasta 4 veces superior. Estos pacientes no solo realizan más visitas ambulatorias, sino que hacen un mayor uso de las urgencias hospitalarias, así como la frecuencia de ingresos es también superior.
¿Es esta asociación similar en los pacientes con diabetes tipo 1?
Si bien es cierto que hay muchos menos estudios al respecto, existiría un riesgo de depresión en estos pacientes con diabetes tipo 1 de hasta el 30%, es decir, similar a la prevalencia entre los individuos con diabetes tipo 2 y claramente superior al 4-5% de la población general.
Los pacientes con una diabetes tipo 1 que tienen síntomas depresivos clínicamente significativos tienen unas cifras más altas de hemoglobina glicosilada, una menor frecuencia de controles de glucosa capilar (no hay estudios con la monitorización continua de glucosa), unos peores hábitos dietéticos, un mayor sedentarismo y una disminución de la calidad de vida relacionada con la salud.
De hecho, la depresión es la enfermedad psiquiátrica más frecuente entre los pacientes con diabetes tipo 1, siendo los factores predisponentes el sexo femenino, una situación familiar disfuncional, un bajo nivel socioeconómico y acontecimientos de vida estresantes.
Todo ello refleja la imperiosa necesidad de hacer un despistaje periódico de esta enfermedad entre los pacientes con diabetes tipo 1, especialmente si presentan factores de riesgo para desarrollarla o un control glucémico subóptimo, especialmente cuando no se puede explicar por otros motivos.
LA PRESENCIA DE UNA DEPRESIÓN ENTRE LAS PERSONAS CON UNA DIABETES TIPO 2 INCREMENTA EL RIESGO DE DESARROLLAR TANTO COMPLICACIONES MICROVASCULARES (RETINOPATÍA, NEFROPATÍA, POLINEUROPATÍA) COMO A NIVEL MACROVASCULAR (INFARTO DE MIOCARDIO Y AMPUTACIONES MAYORES)
¿Es la depresión de un paciente con diabetes la tradicional? ¿Cómo tratamos esta depresión en estos pacientes con diabetes?
Parece ser que la depresión en estos pacientes tendría rasgos diferentes en comparación con la depresión mayor, en donde el síntoma más característico es el estado de ánimo decaído junto con la anhedonia, así como un predominio de síntomas psicológicos, incluyendo la ideación suicida. Por el contrario, en las personas con diabetes existiría una mayor frecuencia de síntomas físicos (cambios en el patrón de sueño o de ingesta, fluctuaciones en el peso, inapetencia sexual, etc.), siendo la ideación autolítica anecdótica.
Del mismo modo, el tratamiento de la depresión no es diferente en estos pacientes, pudiendo ser farmacológica, psicológica o mixta, y siempre prescrita por un especialista. Se ha visto que el tratamiento de la depresión mejora tanto la sintomatología depresiva como la calidad de vida, aunque sin tener efecto significativo sobre el control metabólico. Ello sugiere que el abordaje de la depresión en las personas con diabetes es una condición necesaria pero no suficiente para mejorar el control glucémico.
¿Son conscientes los profesionales sanitarios y las sociedades científicas de esta asociación?
Cada vez existe una mayor conciencia del papel ejercido por los trastornos psiquiátricos en general y la depresión en particular sobre las patologías metabólicas como la diabetes. De hecho, en los algoritmos de tratamiento de las principales sociedades científicas se recomienda un despistaje de depresión al debut de la diabetes y posteriormente de forma anual, así como cuando exista un empeoramiento del control glucémico sin que exista otra causa orgánica.
Sin embargo, la adopción de estas medidas en la práctica clínica diaria sigue siendo una asignatura pendiente del profesional sanitario que se dedica al cuidado de las personas con diabetes.
¿Cuál es el papel del paciente y del médico en esta relación depresión-diabetes?
Los profesionales sanitarios que tratan personas con diabetes deberían conocer la magnitud del problema en cuanto a prevalencia y riesgo aumentado de desarrollo de complicaciones relacionadas con la diabetes y disminución de la calidad de vida. Una estrategia posible sería familiarizarse con un test de despistaje y aplicarlo de forma periódica y, en caso de ser necesario, remitir a un especialista en salud mental. Un abordaje multidisciplinar es fundamental en estos pacientes.
Por su parte, las personas con diabetes deberían pedir ayuda en caso de disminución del estado de ánimo. Sin embargo, las enfermedades psiquiátricas y la expresión de las emociones siguen siendo un tabú en nuestra sociedad, especialmente en personas de edad avanzada. Una asignatura pendiente es ir normalizando la figura del especialista en salud mental.
Referencias bibliográficas:
- J. Nicolau, L. Masmiquel. Diabetes Mellitus y trastorno depresivo, un mal binomio. Endocrinol. Nutr. 2013; 60: 583-89.
- B. Buchberger , H. Huppertz, L. Krabbe, B. Lux, J.Mattivi, A. Siafarikas. Symptoms of depression and anxiety in youth with type 1 diabetes: A systematic review and meta-analysis. Psychoneuroendocrinology. 2016; 70: 70-84.
- C. van der Feltz-Cornelis, SF. Allen, RIG. Holt, R. Roberts, A. Nouwen, N. Sartorius. Treatment for comorbid depressive disorder or subthreshold depression in diabetes mellitus: Systematic review and meta-analysis. Brain Behav. 2021;11: e01981.







