El uso de los sistemas integrados o también llamados sistemas híbridos de páncreas artificial (Hybrid Closed Loop) están a la orden del día. ¿Por qué usamos el término híbrido? El término híbrido se utiliza ya que estos sistemas, a día de hoy, necesitan de la participación activa de la persona con diabetes a la hora de las comidas, indicado la cantidad de hidratos de carbono y a la hora de realización de actividad física.
Estos sistemas constan de:
- Un sistema de infusión continua de insulina o bomba de insulina.
- Un sistema de monitorización continua de glucosa o sensor de glucosa.
- Un algoritmo de control que administra insulina de forma automática, con particularidades distintas según los modelos.
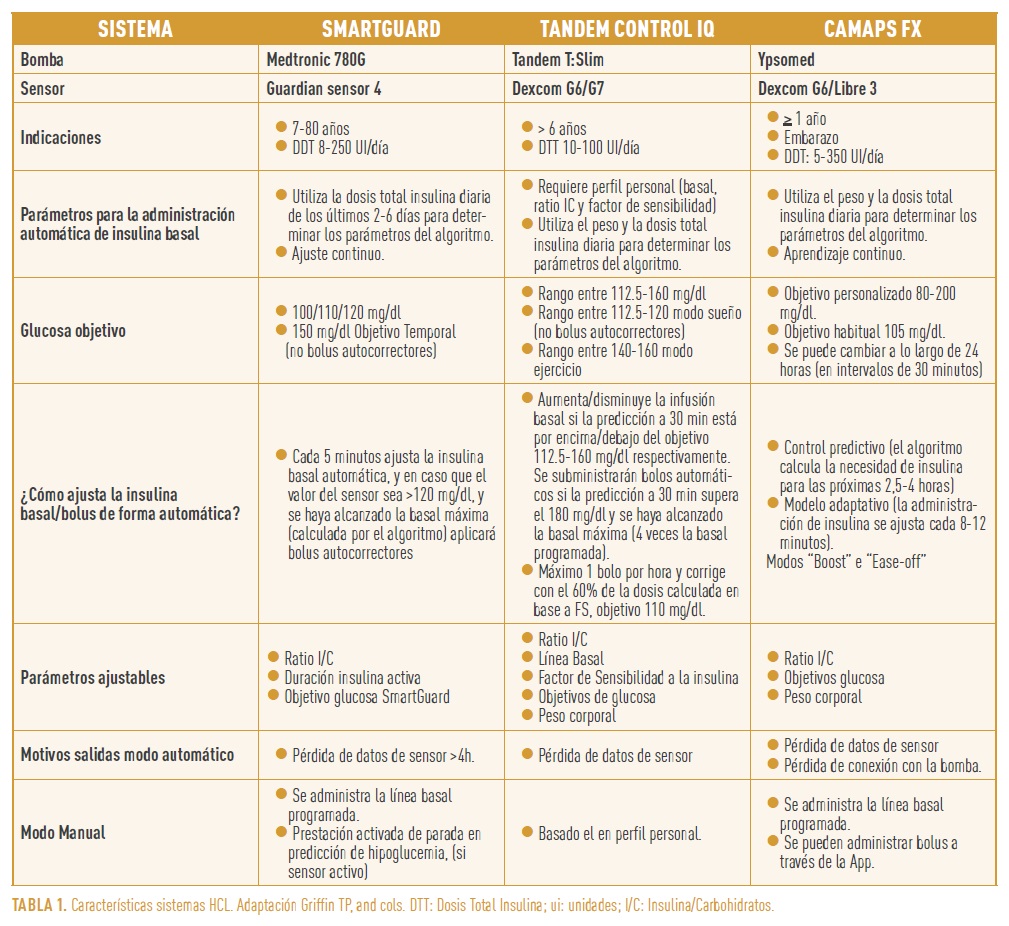
Además de conocer sus componentes (Figura 1) es imprescindible conocer y entender su funcionamiento, así como los parámetros ajustables en cada sistema (Tabla 1).
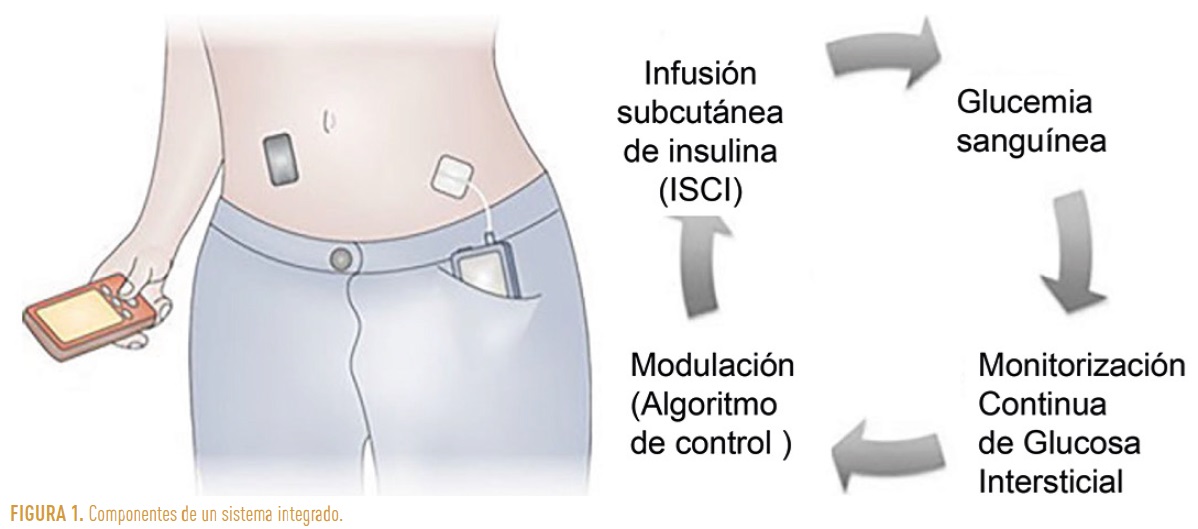
Un sistema híbrido de páncreas artificial combina un dispositivo de monitorización continua de glucosa con una bomba de insulina y un algoritmo de control. Estos sistemas buscan mejorar la gestión de la glucosa en sangre de manera más automatizada y eficiente que los métodos tradicionales. Un algoritmo especializado procesa los datos del sensor de glucosa y determina la cantidad de insulina que se necesita. Estos algoritmos pueden ser ajustables y adaptarse a las necesidades específicas de cada individuo.
La bomba de insulina administra automáticamente la cantidad de insulina requerida según las indicaciones del algoritmo de control.
¿Qué pasa si todo este engranaje falla?
Hay ocasiones, que comentaremos a continuación, que pueden requerir que el usuario salga del circuito cerrado y utilice su sistema en modo manual o inclusive volver a pauta alternativa con plumas de insulina.
¿Cuáles son los motivos por los cuales el sistema puede fallar?
1. Rotura del infusor o de la bomba.
Recomendaciones a seguir:
Paso 1. En caso de problemas técnicos, o mensajes de error del dispositivo, contactar con la marca comercial (Tabla 2) para la reposición del dispositivo en caso de que sea necesario. En caso de no poder resolverse la incidencia y no poder seguir usando el infusor se ha de realizar el paso a plumas (paso 2).
Paso 2. Iniciar múltiples dosis de insulina (MDI), es decir, volver al tratamiento con plumas, administrando insulina lenta 1 o 2 veces al día (basal) junto a insulina rápida (bolus) en las comidas. Es importante conocer cuáles son las dosis correspondientes en cada caso. En caso de que no conozca la pauta alternativa, es importante contactar con su equipo de salud para que le ayude y le indique las dosis.
La pauta alternativa para pasar a plumas se calcula:
- Dosis de análogo de insulina lenta: se multiplica por 1,2 (aumento de un 20%) el total de unidades de la insulina basal administrada de forma automática por el algoritmo.
- Dosis de análogo de insulina rápida: se multiplican por 1,2 (aumento de un 20%) los bolus (unidades) que se administran habitualmente en las comidas.
Es importante tener presente la duración de la insulina lenta o basal para el reinicio de la bomba, y valorar su reinicio entre 18-24 horas desde la última inyección, para evitar la sobredosificación de la basal administrada con la pluma junto a la insulina administrada de forma automática por el sistema integrado.
2. Fallo de sensor
Una parte fundamental para que estos sistemas funcionen, es que el algoritmo disponga de los valores de glucosa que le facilita el sensor de forma continua.
Una pérdida de señal del sensor que perdure en el tiempo va a provocar que el sistema salga del modo automático. Por tanto, es importante prestar atención a cualquier alerta que indique el no funcionamiento del sensor. A continuación os proponemos acciones generales para valorar el funcionamiento del sensor, aunque es recomendable seguir las instrucciones del fabricante en cada caso en particular.
- Verificar la correcta colocación del sensor, así como los métodos de sujeción.
- Compruebe la conexión, verificar la conexión bluetooth o conexión inalámbrica.
- Responda a las alertas en caso de que el sistema le pida una glucemia capilar.
- Siga las indicaciones en pantalla, en ocasiones el mensaje es claro y requiere la sustitución del sensor por un nuevo.
En caso de que con las comprobaciones habituales el sensor siga sin responder, contacte con la casa comercial (Tabla 2) o su equipo de salud.
3. Fallo de la cánula
La hiperglucemia, sigue siendo uno de los motivos de consulta más habituales en los pacientes portadores de estos sistemas, en ocasiones inclusive genera cierta desconfianza de que el sistema no corrige lo suficiente. En la mayoría de las situaciones, el fallo de la cánula/catéter es la principal causa de hiperglucemia. Podríamos comparar la cánula con las ruedas de un coche, independientemente del modelo, el coche no rodará con las ruedas pinchadas.
A continuación, proponemos aspectos básicos de cuidado de cánula/catéter para resolver posibles hiperglucemias que podrían prevenirse:
- Cambio de cánula acorde a la recomendación según el fabricante y el tipo de cánula. La mayoría se cambian cada 2-3 días, existe alguna cánula que puede cambiarse cada 7 días. Si se mantiene la cánula más tiempo de lo debido podemos observar mayores requerimientos de insulina por una malabsorción, riesgo de infección de cánula y mayor riesgo de aparición de lipodistrofias.
- Rotación de las zonas de punción, para evitar la aparición de zonas de lipodistrofias y favorecer una correcta recuperación de las zonas.
Si, a pesar de la prevención, observa valores mayores de 250 mg/dl por un período superior a 2 horas, considere realizar el cambio de cánula. Además, es recomendable disponer de tiras de cetonuria o cetonemia. En ocasiones es posible que se recomiende salir del modo automático para el manejo de la hiperglucemia. En caso de cualquier duda, contacte con su equipo de salud.
4. Situaciones especiales
Puede haber situaciones en las que los requerimientos insulina cambien bruscamente y el sistema le cueste adaptarse a estos cambios y puede ser necesario pasar a modo manual. Es recomendable que contacte con su equipo de salud para su manejo.
Conclusiones
El uso de sistemas híbridos de páncreas artificial probablemente va a ser un cambio de paradigma en la atención de los pacientes con diabetes tipo 1, obteniendo mejores resultados a nivel de control metabólico, como ya se ha demostrado, disminuyendo la carga, de forma sustancial, que supone para las personas que conviven con la enfermedad, pero es importante no olvidar que el uso de esta tecnología requiere de una capacitación adecuada, a través de programas de atención y educación terapéutica estructurada llevados a cabo por profesionales formados en las competencias y habilidades necesarias.
Bibliografía
- Beato P, et al. Grupo de Trabajo de Tecnologías Aplicadas a la Diabetes de la Sociedad Española de Diabetes. 2021. Guía de uso. Sistemas de Asa Cerrada. https://www.sediabetes.org/publicaciones/publicaciones-sed/guia-de-uso-de-sistemas-de-asa-cerrada/ (accesible 22/01/2024)
- Griffin TP, Gallen G, Hartnell S, Crabtree T, Holloway M, Gibb FW, et al. UK’s Association of British Clinical Diabetologist’s Diabetes Technology Network (ABCD-DTN): Best practice guide for hybrid closed-loop therapy. Diabet Med. 2023 Jul;40(7):e15078. doi: 10.1111/dme.15078. Epub 2023 Apr 10. PMID: 36932929.
- A. Mesa, I. Conget, Sistemas automáticos de administración de insulina: mitos, leyendas y gestión del santo grial. Endocrinología, Diabetes y Nutrición, Volume 70, Issue 3, 2023, Pages 159-161, ISSN 2530- 0164,https://doi.org/10.1016/j.endinu.2023.01.002.
- https://www.mylife-diabetescare.com/es-ES/mylife-loop.html . Accesible 29/01/2024.







