La Diabetes Mellitus (DM) constituye una patología crónica con una prevalencia elevada (14,4% en España en 2023 según consta en la página web de la Sociedad Española de Diabetes y casi un tercio, el 30,3% no están diagnosticadas) y una incidencia en preocupante aumento, que generalmente suele ir asociada a otras condiciones como dislipemia, hipertensión arterial, tabaquismo, etc. y que en conjunto hacen que el riesgo cardiovascular global de la persona con DM se vea incrementado de forma sustancial. En relación a la dislipemia comentar que al igual que en las personas sin DM surgen distintos “mitos” que vamos a intentar desglosar y racionalizar.
MITO 1: “El colesterol se puede bajar sólo con dieta y ejercicio”
La dieta y la actividad física afectan a los niveles de colesterol, pero no son los únicos factores. Por lo tanto, es muy importante seguir una dieta saludable. El patrón alimentario aporta mayor nivel de evidencia es la Dieta Mediterránea con el estudio PREDIMED junto a realizar actividad física de intensidad moderada para reducir su riesgo de tener un evento vascular arteriosclerótico (cardiopatía isquémica y/o ictus isquémico cerebral).
En las guías americanas y europeas para la prevención de enfermedades cardiovasculares, se recomienda la intervención farmacológica frente a la dislipidemia en participantes con alto o muy alto riesgo de enfermedad cardiovascular como suele ocurrir en personas con DM [1].
Esto siempre debe ir precedido de una intervención adecuada en el estilo de vida, incluida la dieta y la actividad física regular. Si con esto no se pueden alcanzar los objetivos, las estatinas son el primer fármaco de elección.
MITO 2: “No pasa nada por tener el colesterol alto o incluso es bueno”
El colesterol como tal realiza funciones importantes en el organismo y en sí es esencial para la vida [2]. Pero sus funciones importantes lo son a nivel celular y no en el lecho vascular donde puede generar las complicaciones puesto que produce depósitos de grasa llamados placas ateroscleróticas. Estas placas restringen el flujo sanguíneo, lo que puede dañar ciertos órganos o provocar un ataque cardíaco o un accidente cerebrovascular [3].
Casi 3 millones de muertes en el mundo están relacionadas cada año con altos niveles de colesterol LDL [4].
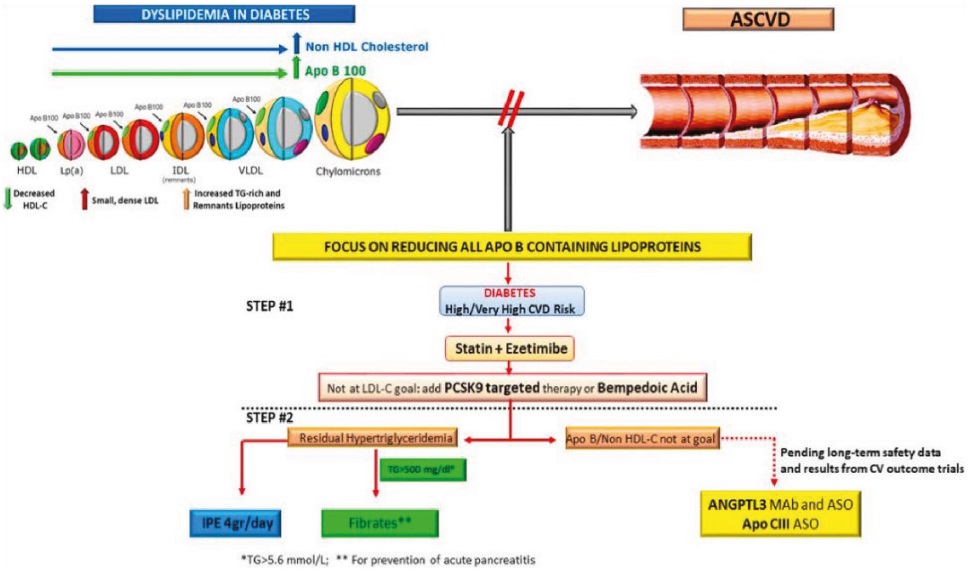
La Dislipidemia Diabética o Dislipemia aterogénica es un trastorno de los lípidos/lipoproteínas que se define por triglicéridos (TG) ≥150 mg/dL (1,7 mmol/L), cHDL <40 mg/dL (1,0 mmol/L) para hombres y <50 mg/dL (1,3 mmol/dL) para las mujeres, y una mayor concentración de lipoproteínas de baja densidad (cLDL) pequeñas y densas que son comunes en pacientes con DM2 [5] y que se caracterizan por un mayor potencial aterogénico.
La enfermedad cardiovascular aterosclerótica (ASCVD) se ve acelerada en personas con diabetes puesto que la dislipidemia, la hiperglucemia, el estrés oxidativo y la inflamación desempeñan un papel a través de una variedad de mecanismos que operan en la pared arterial favoreciendo la ateroesclerosis. Además, algunas características únicas predisponen a las personas con diabetes tipo 1 a una aterosclerosis acelerada.
Disponemos de suficiente evidencia que confirma que cuanto más bajo y antes podamos tener las cifras de cLDL menor es la probabilidad de tener un evento vascular mayor tanto en población general como con DM [6].
DISPONEMOS DE SUFICIENTE EVIDENCIA QUE CONFIRMA QUE CUANTO MÁS BAJO Y ANTES PODAMOS TENER LAS CIFRAS DE cLDL MENOR ES LA PROBABILIDAD DE TENER UN EVENTO VASCULAR MAYOR TANTO EN POBLACIÓN GENERAL COMO CON DM
MITO 3: “No tomes esas pastillas que te dolerán los músculos”
Mensaje muy comentado y difundido entre usuarios y sobre todo detractores del uso de estatinas. Para su justificación resumimos los datos del estudio SAMSON [7] que de forma clara nos muestra qué es el efecto nocebo.
Se trata de un estudio multicéntrico en el Reino Unido, doble ciego, cruzado y controlado con placebo que incluyó 60 individuos con historia de intolerancia muscular a estatinas. A los participantes se le facilitaron 12 botes (un bote mensual); cuatro botes contenían comprimidos de atorvastatina 20 mg, cuatro contenían placebo con la misma apariencia que los previos y cuatro botes estaban vacíos. A los participantes se les indicó que debían seguir una secuencia concreta (aleatorizada) en la toma de los botes y remitir a diario los síntomas musculares mediante una escala visual analógica (0 a 100) y a través de una aplicación en línea.
De los 60 participantes, 49 completaron el estudio durante los 12 meses. La puntuación de los síntomas fue de 8,0 durante el período de botella vacía, 16,3 con atorvastatina y 15,4 cuando se tomó placebo. Las diferencias fueron estadísticamente significativas entre tomar comprimidos – atorvastatina o placebo- y no tomarlos, pero no hubo diferencias entre tomar atorvastatina o placebo. La proporción de síntomas referidos al tomar estatinas fueron prácticamente iguales que los referidos al tomar placebo. Con datos de pacientes individuales, ni la intensidad de los síntomas al inicio ni el grado de alivio al dejar de tomar comprimidos fue capaz de distinguir entre el uso de estatinas y el de placebo. Los pacientes que usaban atorvastatina no tenían más probabilidades de dejarla que cuando tomaban el placebo y el alivio de los síntomas no fue diferente al dejar de tomar uno u otro. La mitad de los pacientes (n = 30) que fueron evaluados seis meses después del ensayo informaron que ya tomaban estatinas.
Los resultados de este estudio deben de ser tenidos muy en cuenta a la hora de establecer una causalidad entre el inicio de síntomas musculares o su desaparición y la toma o suspensión de las estatinas pues es muy probable que esté relacionado con el efecto nocebo. Un editorial con un título provocador (“Tu mialgia no es debida a intolerancia a estatinas”) acompaña la publicación del artículo. En otro estudio [8], una quinta parte de los pacientes considerados intolerantes presentan síntomas musculares incluso cuando toman un placebo, lo que sugiere que estos síntomas pueden no estar relacionados con el uso de estatinas. Estos pacientes podrían beneficiarse potencialmente de un tratamiento optimizado con estatinas para un mejor control del riesgo cardiovascular.
MITO 4: “Las estatinas son perjudiciales y los laboratorios cada vez bajan más las cifras de colesterol para que más gente deba usarlas”
Las estatinas actúan como inhibidores competitivos de la hidroxi-metilglutaril-CoA reductasa (HMGCoA reductasa), bloqueando la síntesis hepática de cLDL. Siguen siendo la piedra angular del tratamiento de la dislipidemia en pacientes que viven con diabetes. Como en aquellos sin DM2, las estatinas reducen en promedio el riesgo de EVA (Enfermedad Vascular Ateroesclerótica) en pacientes con diabetes del 20% por cada 1 mmol/L (39 mg/dL) de disminución en el cLDL, independiente de otras características [9]. Estos datos del metaanálisis, así como estudios emblemáticos en diabetes como CARDS y HPS apoyan el uso de estatinas como primera línea terapia para reducir el cLDL y reducir el riesgo de EVA.
El tratamiento de la dislipidemia, especialmente con estatinas, ha demostrado ser de inmenso beneficio en la prevención de la EVA clínica. Sin embargo, muchos pacientes no logran alcanzar los niveles de cLDL recomendados en las recomendaciones de las distintas Guías de Práctica Clínica (GPC). La EVA es la principal causa de morbilidad y mortalidad en pacientes que viven con DM [10]. Estudios indican que el riesgo aumenta varias veces en comparación con los individuos sin diabetes [11]. Además, el riesgo aumenta en el síndrome metabólico (SMet) y la prediabetes. Gran parte del mayor riesgo en las personas con DM2, prediabetes y SMet pueden ser atribuibles a la agrupación de varios factores de riesgo de EVA, como dislipidemia, hipertensión, hiperglucemia, obesidad e inflamación sistémica.
ESTUDIOS EMBLEMÁTICOS EN DIABETES COMO CARDS Y HPS APOYAN EL USO DE ESTATINAS COMO PRIMERA LÍNEA TERAPIA PARA REDUCIR EL cLDL Y REDUCIR EL RIESGO DE EVA
Aunque entre el 90% y el 95% de las personas con diabetes tienen DM2, el riesgo de EVA también aumenta en la diabetes tipo 1 (DM1) [10]. A pesar de que la aterosclerosis tiene un inicio temprano en la vida, incluso en ausencia de diabetes, dicho inicio temprano de la aterosclerosis ocurre más frecuentemente en presencia de DM1. Estudios en autopsias han demostrado una aterosclerosis acelerada en los individuos jóvenes con DM1 en comparación con controles sin DM de la misma edad [12]. Además, se detectó una alta prevalencia de lesiones ateromatosas coronarias asintomáticas en la DM1 por calcificación de las arterias coronarias en la ecografía intracoronaria.
La mortalidad por EVA ha disminuido en personas que viven con y sin diabetes en las últimas décadas [11,12,13], probablemente atribuible en gran parte a mejor control glucémico, avances en el tratamiento de su ECV asociada a otros factores de riesgo y el uso de fármacos emergentes con efectos cardiovasculares favorables. Sin embargo, estos beneficios se ven contrarrestados por un aumento alarmante en la prevalencia de diabetes.

Una reciente revisión sistemática de 57 artículos que involucran a 4 millones de personas con diabetes revela una prevalencia global de EVA del 32,2%, con enfermedad de las arterias coronarias siendo el tipo más frecuente de ECV reportado [14].
El tratamiento de la dislipidemia, especialmente con estatinas, ha demostrado ser de inmenso beneficio en la prevención de la ECV clínica. Quizás la evidencia más convincente de que la dislipidemia desempeña un papel causal en la patogénesis de la EVA en la diabetes es proporcionada por ensayos clínicos en los que los fármacos hipolipemiantes, en particular estatinas [15], han dado lugar a resultados clínicos beneficiosos en personas que viven con diabetes. Curiosamente, estos medicamentos reducen principalmente el cLDL, con efectos mínimos a modestos sobre los TG cuyos aumentos son el sello distintivo de la dislipidemia diabética. Ningún enfoque terapéutico ha tenido efectos más profundos en la prevención de ECV en SMet y DM2 que las estatinas.
A pesar de los datos que demuestran que el tratamiento hipolipemiante prolonga la vida de la mayoría de los pacientes en la prevención primaria y secundaria de la EVA, el control del cLDL dirigido por directrices y estratificado por riesgo no es el caso en el 75% de los individuos [16]. El estudio SANTORINI, que incluyó a 9.044 pacientes con riesgo cardiovascular alto o muy alto de 14 países de Europa occidental, mostró que sólo el 20,1% alcanzó el objetivo de cLDL [17].
LAS ESTATINAS DE INTENSIDAD MODERADA Y ALTA PUEDEN AUMENTAR EL RIESGO DE DIABETES, ESPECIALMENTE EN PERSONAS CON SMET
MITO 5: “Las estatinas pueden provocar DM”
Las estatinas de intensidad moderada y alta pueden aumentar el riesgo de diabetes, especialmente en personas con SMet, que se compensa con un riesgo relativo ~aproximadamente 10 veces mayor de beneficio en los principales resultados vasculares [18]. Disponemos de un metaanálisis [19] sobre el riesgo de diabetes relacionado con las estatinas en la prevención primaria. Este metaanálisis actualizado, que incluye datos de ocho estudios que abarcan 70.453 pacientes, tiene como objetivo desentrañar la asociación entre el uso de estatinas y la aparición de nueva diabetes, particularmente en un entorno de prevención primaria. El enfoque único del estudio radica en la estratificación de los participantes en función de su riesgo inicial de diabetes, delineándolos en dos grupos: aquellos con tasas iniciales bajas (< 7,5 eventos por 1000 pacientes-año) y altas (≥ 7,5 eventos por 1000 pacientes-año. El metaanálisis revela un mayor riesgo global de diabetes de nueva aparición en pacientes sometidos a tratamiento con estatinas (Odds Ratio [OR] 1,1), lo que coincide con la literatura previa que indica una elevación del riesgo marginal pero notable. En particular, esta amplificación del riesgo se vuelve más pronunciada (OR 1,2) en el subconjunto de estudios que incluyen pacientes con un mayor riesgo inicial de diabetes, lo que subraya la influencia crítica del riesgo inicial de diabetes en la aparición de diabetes relacionada con las estatinas.
Las conclusiones del estudio enfatizan la relación matizada entre el tratamiento con estatinas y el riesgo de diabetes, lo que sugiere que el riesgo de diabetes de nueva aparición depende más de las características del paciente que del tipo específico de estatina. Sin embargo, es imperativo señalar que el aumento del riesgo general es relativamente modesto en comparación con los beneficios cardiovasculares sustanciales que confieren las estatinas. Debemos explorar estrategias para mitigar el riesgo de diabetes en poblaciones susceptibles (ocurre en alrededor del 1 por ciento de los pacientes con prediabetes que toman el medicamento) y al mismo tiempo aprovechar los efectos cardioprotectores de las estatinas.
MITO 6: “Las estatinas provocan hemorragias cerebrales”
Un estudio sugiere que el tratamiento con estatinas después de una primera hemorragia intracraneal (HIC) se asoció con un riesgo reducido de reingreso por HIC y mortalidad por todas las causas en comparación con el tratamiento sin estatinas, especialmente con el tratamiento de intensidad baja/moderada y el inicio temprano de estatinas después de una HIC por primera vez. La adherencia a rosuvastatina se asoció con un menor riesgo de recurrencia de HIC en comparación con atorvastatina. En pacientes con antecedentes de uso de estatinas antes de la HIC, la interrupción de las estatinas después de la HIC se asoció con un riesgo sustancialmente mayor de recurrencia de la HIC y muerte [20].
También se ha señalado la posibilidad de desarrollo de enfermedad de Alzheimer en relación al uso de estatinas. Un estudio publicado en el Journal of the American College of Cardiology no encontró asociación entre el uso de estatinas y una disminución en la memoria o la capacidad de pensar. De hecho, los pacientes que toman estatinas para la enfermedad cardíaca y tienen una predisposición genética al Alzheimer obtuvieron mejores resultados en algunas pruebas de memoria [21].
BIBLIOGRAFÍA
- Visseren FLJ,machacar F,Smulders YM,carballo D,Koskinas kc,Atrás METRO, et al. Directrices ESC 2021 sobre prevención de enfermedades cardiovasculares en la práctica clínica.Eur Corazón J 2021;42:3227–3337.
- https://www.health.harvard.edu/heart-health/the-status-of-statins.
- https://www.mayoclinic.org/diseases-conditions/high-blood-cholesterol/symptoms-causes/syc-20350800.
- https://www.who.int/gho/ncd/risk_factors/cholesterol_text/en/.
- A. Pirillo, M. Casula, E. Olmastroni, G.D. Norata, A.L. Catapano, Global epidemiology of dyslipidaemias, Nat. Rev. Cardiol. 18 (2021) 689–700.
- Silverman MG , Ference BA , Im K, et al. Asociación entre la reducción del cLDL y la reducción del riesgo cardiovascular entre diferentes intervenciones terapéuticas : una revisión sistemática y un metanálisis.JAMA. 2016;316(12):1289–1297. doi:10.1001/jama.2016.13985.
- Incidencia de síntomas musculares en el grupo de placebo entre pacientes intolerantes a las estatinas: una revisión sistemática con metanálisis. Experto Rev Cardiovasc Ther 2023; Louro R, Gouveia EMR, Ruivo J et al. http://www.ncbi.nlm.nih.gov/pubmed/?term=37916684.
- Howard JP, Wood FA, Finegold JA et al. Side Effect Patterns in a Crossover Trial of Statin, Placebo, and No Treatment. J Am Coll Cardiol 2021; 78:1210-1222.
- P.M. Kearney, L. Blackwell, R. Collins, et al., Efficacy of cholesterol-lowering therapy in 18,686 people with diabetes in 14 randomised trials of statins: a metaanalysis,Lancet 371 (2008) 117–125.
- A. Rawshani, A. Rawshani, S. Franzen, et al., Mortality and cardiovascular disease in type 1 and type 2 diabetes, N. Engl. J. Med. 376 (2017) 1407–1418.
- C. Emerging Risk Factors, N. Sarwar, P. Gao, et al., Diabetes mellitus, fasting blood glucose concentration, and risk of vascular disease: a collaborative metaanalysis of 102 prospective studies, Lancet 375 (2010) 2215–2222.
- K. Dahl-Jorgensen, J.R. Larsen, K.F. Hanssen, Atherosclerosis in childhood and adolescent type 1 diabetes: early disease, early treatment? Diabetologia 48 (2005) 1445–1453.
- J.L. Harding, J.E. Shaw, A. Peeters, S. Davidson, D.J. Magliano, Age-specific trends from 2000-2011 in all-cause and cause-specific mortality in type 1 and type 2 diabetes: a cohort study of more than one million people, Diabetes Care 39 (2016) 1018–1026.
- T.R. Einarson, A. Acs, C. Ludwig, U.H. Panton, Prevalence of cardiovascular disease in type 2 diabetes: a systematic literature review of scientific evidence from across the world in 2007-2017, Cardiovasc. Diabetol. 17 (2018) 83.
- C. Cholesterol Treatment Trialists, P.M. Kearney, L. Blackwell, et al., Efficacy of cholesterol-lowering therapy in 18,686 people with diabetes in 14 randomised trials of statins: a meta-analysis, Lancet 371 (2008) 117–125.
- R.P. Giugliano, C.P. Cannon, M.A. Blazing, et al., Benefit of adding ezetimibe to statin therapy on cardiovascular outcomes and safety in patients with versus without diabetes mellitus: results from IMPROVE-IT (improved reduction of outcomes: vytorin efficacy international trial), Circulation 137 (2018) 1571–1582.
- K.K. Ray, I. Haq, A. Bilitou, et al., Treatment gaps in the implementation of LDL cholesterol control among high- and very high-risk patients in Europe between 2020 and 2021: the multinational observational SANTORINI study, Lancet Reg Health Eur 29 (2023), 100624.
- N. Sattar, Statins and diabetes: what are the connections? Best Pract. Res. Clin. Endocrinol. Metabol. 37 (2023), 101749.
- Estatinas y diabetes de nueva aparición en el ámbito de la prevención primaria: un metanálisis actualizado estratificado por el riesgo inicial de diabetes. Acta diabetológica 2023; Masson W, Lobo M, Barbagelata L, Nogueira JP. http://www.ncbi.nlm.nih.gov/pubmed/?term=37934231.
- Liu X , Zhu H , Zheng H , sol L , Qiu M , Huang Y. _ «La terapia con manchas y el riesgo de todo tipo de hemorragia y hemorragia intracraneal: un metanálisis de estudios controlados aleatorios «. Medicina basada en J Evid . 2022 ; 15 : 373 – 384 . https://doi-org.cuarzo.unizar.es:9443/10.1111/jebm.12507.
- https://www.acc.org/about-acc/press-releases/2019/11/18/13/24/statins-not-associated-with-memory-or-cognition-decline-in-elderly-may-be-protective-in-some-patients.







