La esteatosis hepática no alcohólica (EHNA) es la enfermedad hepática crónica más frecuente en la población general y sobre todo en personas con diabetes tipo 2 (DM2) y obesidad. Por otra parte, se asocia a una mayor presencia de enfermedades cardiovasculares, así como a una mayor mortalidad.
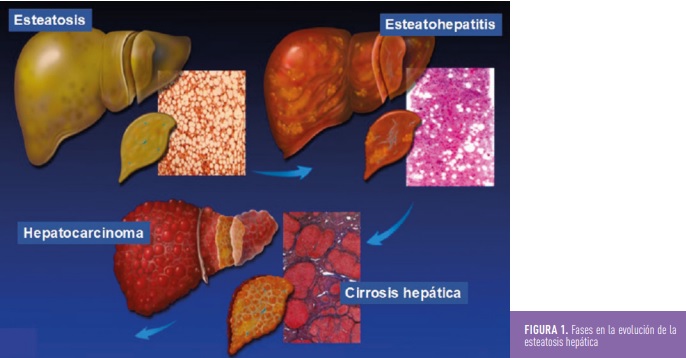
La EHNA puede evolucionar hacia la fibrosis hepática y en etapas más avanzadas a la cirrosis hepática y eventualmente hacia el desarrollo de un carcinoma hepático (Figura 1). Por ello es importante intentar realizar un diagnóstico precoz para frenar la progresión.
Recientemente se ha descrito también esta entidad en personas con Diabetes tipo 1 (DM1) y se ha atribuido al creciente aumento del sobrepeso y la obesidad. Es lo que se ha denominado “Diabetes doble”, es decir, la coexistencia de DM1 con características más propias de la DM2 como el sobrepeso u obesidad, hipertensión y dislipemia.
Definición
La EHNA se caracteriza por la acumulación de grasa en el hígado en ausencia de un consumo excesivo de alcohol y habiendo descartado la existencia de otras enfermedades hepáticas (como por ejemplo hepatitis por virus, hepatitis autoinmune, cirrosis biliar primaria o secundaria a fármacos).
Tanto en personas con DM2 como con DM1 se ha observado una asociación de la EHNA con la resistencia a la insulina. Por otra parte, se ha determinado un aumento de factores proinflamatorios, un aumento en la producción de glucógeno y una mayor liberación de ácidos grasos libres, favoreciendo el depósito de grasa a nivel hepático.
La enfermedad del hígado graso no alcohólico abarca un espectro que va desde la esteatosis hepática aislada relativamente benigna, hasta las etapas más dañinas como la esteatohepatitis no alcohólica, la fibrosis hepática y la cirrosis. Las repercusiones clínicas de la EHNA se producen por las complicaciones hepáticas y cardiovasculares.
En personas con DM1 se ha relacionado, al igual que en DM2, con la obesidad y la presencia de síndrome metabólico (hipertensión, dislipemia, obesidad de predominio central), aunque parece que también podrían influir factores genéticos, así como un control deficiente de la glucosa y una hiperglucemia prolongada. También se ha descrito una asociación entre EHNA y complicaciones microvasculares (nefropatía y retinopatía) y macrovasculares (ictus, cardiopatía isquémica).
Prevalencia
Se estima que la EHNA puede afectar aproximadamente a un 25% de la población general pero estas cifras son mucho más elevadas en personas con DM2 y obesidad pudiendo llegar al 50% e incluso al 80-90% en algunas poblaciones. Diferentes investigaciones han evaluado esta patología en personas con DM2, sin embargo en personas con DM1 existen menos estudios. El porcentaje de personas afectadas es variable dependiendo de los países, aunque en general es menor en personas con DM1 que en personas con DM2 con obesidad. La prevalencia en DM1 es muy variable y oscila entre el 10% y el 50%, incluso algún estudio no ha mostrado diferencias respecto a la población sin diabetes de la misma edad. El porcentaje de EHNA en personas con DM1 es mayor en aquellos países donde hay mayor proporción de personas obesas como en Estados Unidos, pudiendo presentarse también en niños con DM1 y obesidad asociada. También algún estudio ha determinado el doble de prevalencia en aquellas personas con DM1 y peor control metabólico.
En la mayoría de casos descritos en personas DM1 se ha observado EHNA aislada y en pocos casos se ha objetivado una progresión a esteatohepatitis o a fibrosis, a diferencia de la DM2 en que la evolución a fibrosis es más habitual.
Diagnóstico
Las personas afectadas suelen estar asintomáticas en la mayoría de los casos. En la analítica puede existir una discreta elevación de las transaminasas o incluso estar dentro de la normalidad.
LA EHNA PUEDE EVOLUCIONAR HACIA LA FIBROSIS HEPÁTICA Y EN ETAPAS MÁS AVANZADAS A LA CIRROSIS HEPÁTICA Y EVENTUALMENTE HACIA EL DESARROLLO DE UN CARCINOMA HEPÁTICO. POR ELLO ES IMPORTANTE INTENTAR REALIZAR UN DIAGNÓSTICO PRECOZ PARA FRENAR LA PROGRESIÓN
El diagnóstico se puede realizar mediante el uso de pruebas no invasivas como la ecografía hepática que tiene un bajo coste y es accesible en la mayoría de centros. La ecografía se puede complementar con la cuantificación de grasa intrahepática y la práctica de pruebas más específicas como la elastografía hepática (Fibroscan®) que permite determinar el grado de fibrosis hepática. También se pueden practicar pruebas como la resonancia magnética hepática que presenta una gran precisión para el diagnóstico pero tiene como inconveniente que es una técnica más costosa y menos accesible. Finalmente el dignóstico definitivo se puede obtener mediante pruebas invasivas como la biopsia hepática aunque habitualmente no hace falta recurrir a dicha técnica, salvo en casos excepcionales en los que existan dudas diagnósticas.
Uno de los principales diagnósticos diferenciales de las imágenes hepáticas observadas mediante ecografía de la EHNA es el de la glucogenosis hepática. Se trata de una entidad rara que se caracteriza por el depósito de glucógeno en los hepatocitos y que puede afectar a niños y adolescentes con DM1 y mal control metabólico crónico.

Para facilitar la detección de EHNA en grandes poblaciones se han utilizado diferentes marcadores como el índice de esteatosis hepática (HSI) y el índice de hígado graso (Fatty liver index-Steatotest®). Son sencillos de calcular y se basan en datos bioquímicos, de la aspartato transaminasa (AST), la alanina transaminasa (ALT), la gamma glutamil-transpeptidasa (GGT) y los triglicéridos, así como en datos clínicos (índice de masa corporal y circunferencia de cadera). También existen índices para predecir el grado de fibrosis como el FIB-4. Estos índices pueden ayudar a obtener un diagnóstico temprano. Se han utilizado de forma amplia en población general y en personas con DM2 y parece que tendrían también utilidad en personas con DM1, aunque todavía disponemos de escasa evidencia.
Cribado
No está indicado el cribado rutinario de la EHNA en personas con DM1, pero sí que habría que considerarlo en aquellas personas con sobrepeso u obesidad asociadas, mal control metabólico crónico y otros factores de riesgo cardiovascular asociados como la hipertensión y la dislipemia. También si se objetiva una elevación de las transaminasas habiendo descartado el consumo de alcohol u otras posibles enfermedades hepáticas.
Tratamiento
No existen tratamientos específicos para la EHNA. Se han observado resultados beneficiosos al producirse una reducción ponderal mediante la dieta y el ejercicio físico, así como con la mejoría del control glucémico. La base del manejo de la EHNA en personas con DM2 se basa en optimizar el control de la diabetes, del peso, de la hipertensión y de la dislipemia. Se han objetivado resultados positivos con diferentes tratamientos farmacológicos antidiabéticos como la pioglitazona, la metformina, los análogos del receptor GLP-1 y los glucosúricos. Sin embargo no disponemos de estudios con estos fármacos en personas con DM1.
En resumen
El creciente aumento de la obesidad en las personas con DM1 se puede asociar al incremento de la EHNA. Es probable que esta entidad sea en el futuro cada vez más frecuente en personas con DM1. Por ello, es necesario implementar estrategias y medidas preventivas centrándose en el control del peso, incentivando el aumento de la actividad física y controlando de forma estricta los factores de riesgo cardiovascular asociados como la hipertensión y la dislipemia.
Bibliografía
- Memaj P and Jornayvaz FR. Non-alcoholic fatty liver disease in type 1 diabetes: Prevalence and pathophysiology. Front Endocrinol. 2022 Dec
- De Vries M, Westerink J, Kaasjager KA, de Walk HW. Prevalence of Nonalcoholic Fatty Liver Disease (NAFLD) in Patients With Type 1 Diabetes Mellitus: A Systematic Review and Meta-Analysis. J Clin Endocrinol Metab 2020 Dec 1;105(12):3842-3853
- Serra-Planas E, Aguilera E, Castro L et al. A low prevalence of non alcoholic fatty liver disease in patients with type 1 diabetes is associated to decreased subclinical cardiovascular disease. Journal of Diabetes 2017 Dec;9(12):1065-1072
- EASL-EASD-EASO Clinical Practice Guidelines for the management of non-alcoholic fatty liver disease. J Hepatol 2016 Jun;64(6):1388-402
- De Vries M, El-Morabit F, Van Erpecum KJ et al. Non-alcoholic fatty liver disease: identical etiologic factors in patients with type 1 and type 2 diabetes. Eur J Intern Med 2022 Jun;100:77-82
- Targher G, Bertolini L, Padovani R et al. Prevalence of non-alcoholic fatty disease and its association with cardiovascular disease in patients with type 1 diabetes. Journal of Hepatology 2010 vol. 53; 713-718
- Targher G, Mantovani A, Pichiri I et al. Nonalcoholic fatty liver disease is independently associated with an increased incidence of chronic kidney disease in patients with Type 1 Diabetes. Diabetes Care 2014;37:1729–1736
- Singh A, Le P, Lopez R et al. The utility of noninvasive scores in assessing the prevalence of nonalcoholic fatty liver disease and advanced fibrosis in type 1 diabetic patients. Hepatol Int 2018; 12(1):37-43







