La obesidad es una enfermedad crónica con dimensión pandémica en el mundo occidental, tanto en países desarrollados como en vías de desarrollo, y es actualmente uno de los retos más difíciles de afrontar en salud pública. En España la prevalencia de sobrepeso estimada en la población adulta es del 39,3% y la de obesidad (índice de masa corporal [IMC] >30kg/m2) del 21,6% (el 22,8% en varones y el 20,5% en mujeres), y aumenta con la edad1. La prevalencia de obesidad en personas con diabetes mellitus tipo 1 (DM1) ha aumentado durante las últimas décadas, y los grandes registros basados en población americana como SEARCH, Type 1 Diabetes Exchange, el registro europeo Diabetes Patienten Verlaufsdokumentation y el registro SWEET han estimado la prevalencia de sobrepeso y obesidad entre el 15,3-36%. En un estudio reciente realizado en Cataluña (base de datos SIDIAP), la prevalencia de obesidad en personas con DM1 se estimó en un 18%2.
Consecuencias del exceso de peso en DM1
El aumento excesivo de peso en personas con DM1 se asocia al desarrollo de adiposidad central, resistencia a la insulina, inflamación, riesgo de sufrir hipertensión arterial, dislipemia o aumento de las cifras de colesterol, todos los cuales son elementos clave del síndrome metabólico y son factores de riesgo establecidos para la enfermedad cardiovascular (ECV)3. En personas con DM1 y obesidad, la coexistencia de estas características compartidas con la diabetes tipo 2 (resistencia a la insulina, inflamación, etc.), se ha denominado “diabetes doble”. En estos pacientes con obesidad y DM1 es más frecuente también la presencia de otras comorbilidades asociadas con la obesidad como la presencia de enfermedad hepática metabólica, síndrome de apnea del sueño, síndrome del ovario poliquístico, etc. Además, la presencia de obesidad parece asociarse con mayor riesgo de complicaciones relacionadas con la DM como la retinopatía y nefropatía.
Tratamiento de la obesidad en DM1
La base del tratamiento de la obesidad y que debe ser ofrecida a todo paciente es realizar una dieta saludable siendo los resultados superiores dentro de un programa estructurado junto con actividad física. Recientemente han aparecido en el mercado tratamientos farmacológicos dirigidos al tratamiento de la obesidad. Sin embargo, aunque no están contraindicados en DM1, estos pacientes no han sido incluidos en los ensayos clínicos de estas nuevas moléculas4.
En personas con obesidad grave, cuando la dieta y ejercicio no han conseguido mejorar el peso, se puede plantear la cirugía de la obesidad o bariátrica como opción terapéutica. La cirugía bariátrica estaría indicada en personas con DM 1 e IMC superior o igual a 35 kg/m2 con comorbilidades asociadas o IMC superior o igual a 40 kg/m2. Desde 2016 este tratamiento es respaldado por la Federación Internacional para la Cirugía de la Obesidad y Enfermedades Metabólicas (IFSO). Sin embargo, la Asociación Americana de Diabetes establece que, aunque estas cirugías mejoran el perfil metabólico y riesgo cardiovascular, se necesitan estudios más amplios y prolongados para establecer su papel real en DM15.
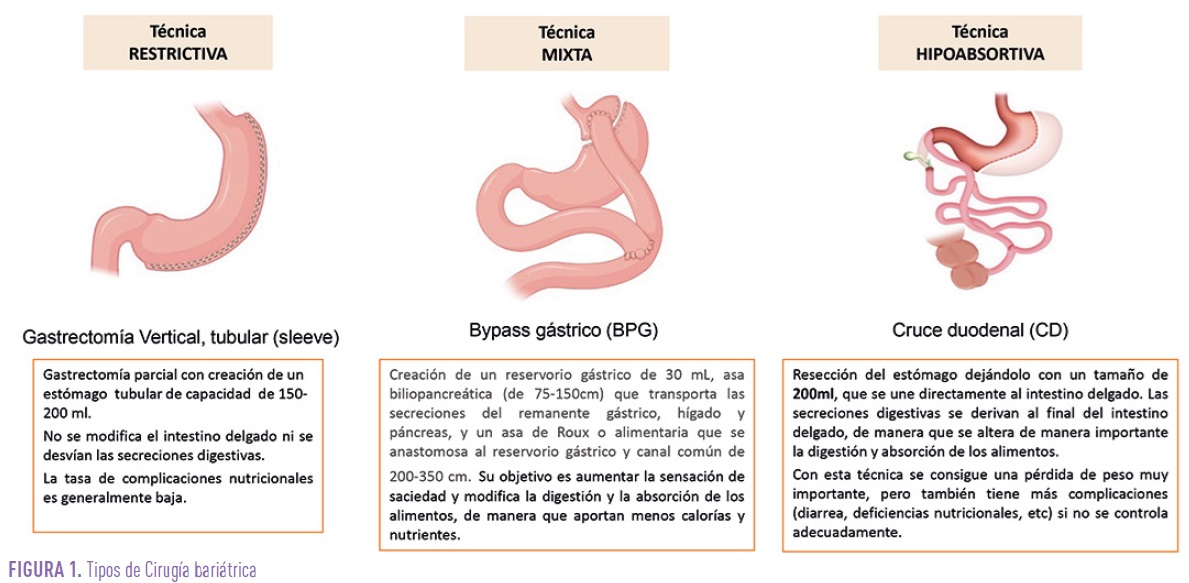
Tipos de cirugía bariátrica
Clásicamente se han dividido las cirugías en técnicas restrictivas (gastrectomia vertical o sleeve gastrectomy), mixtas (by-pass gástrico) o hipoabsortivas (derivación biliopancreática/cruce duodenal). Las más utilizadas son la gastrectomia vertical (GV) y el by-pass gástrico (BPG)6,7 Figura1.
Cómo actúa la Cirugía bariátrica en pacientes con DM1
Los pacientes con DM1 tienen una secreción de insulina por parte de su páncreas reducida que no mejorará con la pérdida de peso provocada por la cirugía, pero si disminuirá la resistencia a la insulina en el hígado y tejidos periféricos reduciéndose así las necesidades de insulina.
Resultados de la cirugía bariátrica en DM1
Los resultados de la cirugía de la obesidad en la DM1 han sido descritos hasta hace poco tiempo en series de pocos pacientes, la mayoría con un seguimiento a corto plazo. En general, estos estudios han mostrado una reducción significativa en el peso corporal y en los requerimientos de insulina, así como una mejora en otros factores de riesgo cardiovascular (principalmente hipertensión, dislipemia y apnea obstructiva del sueño). Sin embargo, sólo se han descrito beneficios modestos y transitorios en el control de la glucemia, que ocurren principalmente dentro del primer año después de la cirugía bariátrica.
LOS PACIENTES OPERADOS DE BY-PASS GÁSTRICO PRESENTARON UN RIESGO REDUCIDO DE DESARROLLAR ENFERMEDAD CARDIOVASCULAR O DEL CORAZÓN (REDUCCIÓN DEL 57% DEL RIESGO) Y REDUCCIÓN MUERTE CARDIOVASCULAR
El área de conocimiento de Obesidad de la Sociedad Española de Endocrinología y Nutrición (SEEN) publicó los resultados de una cohorte de 32 pacientes con DM1 sometidos a cirugía bariátrica con un seguimiento medio de 4,6 años y observó que la HbA1c se redujo un 0,6% durante el primer año, pero a largo plazo volvió a los valores iniciales. Sí se observó una reducción sostenida del 51% en la dosis diaria total de insulina y una disminución en aproximadamente el 50% de los pacientes con hipertensión, dislipemia y apnea obstructiva del sueño8.

Seguridad de la cirugía bariátrica en pacientes con DM1
La cirugía bariátrica en centros con experiencia es un procedimiento considerado seguro con una mortalidad perioperatoria inferior al 0,3%, comparable con una apendicectomía o colecistectomía. Sin embargo, se ha reportado en personas con DM1 un mayor riesgo de hipoglucemia tras cirugía bariátrica. La intolerancia alimentaria y los vómitos después de la cirugía pueden contribuir. Además, existe un desajuste entre el pico de insulina después de la administración de la misma subcutánea y la mayor y más temprana excursión de glucosa postprandial causada por la rápida llegada de carbohidratos al yeyuno que podría acentuar el riesgo de hipoglucemias junto con la mejoría de la sensibilidad a la insulina. Por tanto, se esperaría que este riesgo fuese menor después de técnicas como la gastrectomía vertical. Sin embargo, aún se desconoce si el tipo de técnica quirúrgica tiene un impacto real en los eventos de hipoglucemia y cuál sería la cirugía más adecuada en este contexto. En nuestra serie retrospectiva no aleatorizada, el 9,3% de los pacientes tuvo un evento de hipoglucemia grave, pero su frecuencia no difirió entre aquellas cirugías que evitan el duodeno (by-pass gástrico, cruce duodenal) y la gastrectomía vertical.
La cohorte más importante a día de hoy es la cohorte sueca basada en registros que incluyó a 387 personas con DM1 que se habían sometido a by-pass gástrico y que se compararon con 387 pacientes con igual edad/IMC/sexo y duración de la diabetes9. En este estudio, los pacientes sometidos a cirugía mostraron una diferencia numérica que no llegó a ser estadísticamente significativa en los eventos de hipoglucemia que llevaron a coma.
La cetoacidosis diabética (CAD) es una complicación potencialmente mortal y muy temida. En la cohorte nacional sueca, se encontró un riesgo hasta 1,9 veces mayor de eventos hiperglucémicos graves después de la cirugía by-pass gástrico en comparación con pacientes no operados. Un control glucémico perioperatorio deficiente junto con la omisión o el incumplimiento de las dosis de insulina prescritas se asociaron también a este riesgo de CAD.
A destacar que en el estudio sueco se observó un riesgo mayor de abuso de alcohol y sustancias después de la cirugía, como también se ha notificado en otras series bariátricas.
Efectos de la cirugía bariátrica sobre las complicaciones de la diabetes
En algunos casos de pacientes sometidos a cirugía bariátrica se ha reportado una mejoría de la microalbuminuria con regresión de la microalbuminuria a normoalbuminuria y resultados todavía inconsistentes con respecto a la retinopatía10. En el estudio de cohorte sueco, no se encontraron diferencias con respecto al riesgo de enfermedad renal o riesgo de amputación después de by-pass gástrico en comparación con los controles. Sí que los pacientes operados de by-pass gástrico presentaron un riesgo reducido de desarrollar enfermedad cardiovascular o del corazón (reducción del 57% del riesgo) y reducción muerte cardiovascular. Las diferencias fueron más marcadas para el ictus y la insuficiencia cardíaca.
Conclusiones
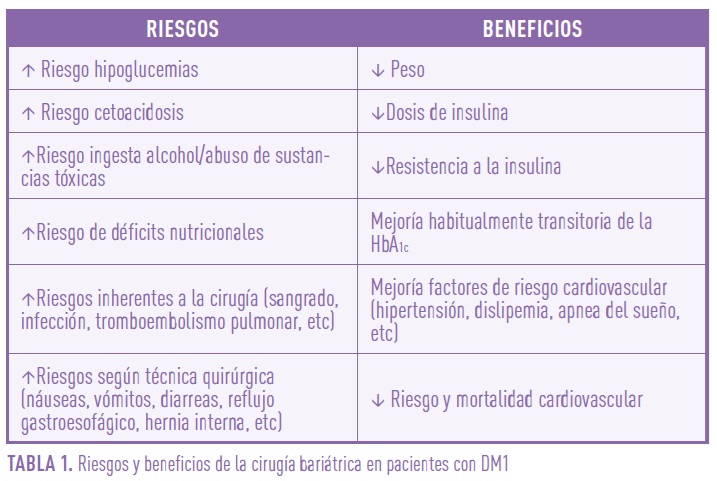
La cirugía bariátrica en pacientes con DM1 y obesidad grave ha demostrado ser eficaz para reducir el peso, la dosis de insulina y mejorar las comorbilidades asociadas, y estudios recientes muestran una reducción significativa de la ECV y la mortalidad CV. Estos beneficios superan los eventos adversos observados, como un mayor riesgo de hipoglucemia y CAD. Para evitar estos efectos adversos es imprescindible un seguimiento estrecho de estos pacientes por parte de un equipo multidisciplinar para proporcionar un régimen de insulina y de alimentación personalizado y modificable durante todas las fases del tratamiento con especial atención en la educación diabetológica. En esta situación, las nuevas tecnologías como la monitorización continua de glucosa pueden resultar especialmente útiles. Tabla 1.
Referencias:
- Aranceta-Bartrina J, Pérez-Rodrigo C, Alberdi-Aresti G, Ramos-Carrera N, Lázaro-Masedo S. Prevalence of General Obesity and Abdominal Obesity in the Spanish Adult Population (Aged 25-64 Years) 2014-2015: The ENPE Study. Rev Esp Cardiol (Engl Ed). 2016 Jun;69(6):579-87.
- Genua I, Franch-Nadal J, Navas E, Mata-Cases M, Giménez-Pérez G, Vlacho B, Mauricio D, Goday A. Obesity and related comorbidities in a large population-based cohort of subjects with type 1 diabetes in Catalonia. Front Endocrinol (Lausanne). 2022 Dec 2;13:1015614.
- Purnell JQ, Zinman B, Brunzell JD. The effect of excess weight gain with intensive diabetes mellitus treatment on cardiovascular disease risk factors and atherosclerosis in type 1 diabetes mellitus: results from the Diabetes Control and Complications Trial/ Epidemiology of Diabetes Interventions and Complications Study (DCCT/EDIC) study. Circulation. 2013;127(2):180–187.
- Kueh MTW, Chew NWS, Al-Ozairi E, le Roux CW. The emergence of obesity in type 1 diabetes. Int J Obes (Lond). 2024 Mar;48(3):289-301.
- American Diabetes Association Professional Practice Committee.Diabetes Care. 2024 Jan 1;47(Suppl 1):S179-S218.
- https://www.seen.es/ModulGEX/workspace/publico/modulos/web/docs/apartados/993/110620_083626_7246364497.pdf
- https://www.seen.es/portal/aula-virtual/aula-diabetes/diabetes-obesidad/aprende-obesidad-diabetes
- Vilarrasa N, Rubio MA, Miñambres I, Flores L, Caixàs A, Ciudin A, Bueno M, García-Luna PP, Ballesteros-Pomar MD, Ruiz-Adana M, Lecube A. Long-Term Outcomes in Patients with Morbid Obesity and Type 1 Diabetes Undergoing Bariatric Surgery. Obes Surg. 2017 Apr;27(4):856-863. Final del formulari
- Höskuldsdóttir G, Ekelund J, Miftaraj M, Wallenius V, Ottosson J, Näslund I, Gudbjörnsdottir S, Sattar N, Svensson AM, Eliasson B. Potential Benefits and Harms of Gastric bypass Surgery in Obese Individuals With Type 1 Diabetes: A Nationwide, Matched, Observational Cohort Study. Diabetes Care. 2020 Dec;43(12):3079-3085.
- Middelbeek RJ, James-Todd T, Cavallerano JD, Schlossman DK, Patti ME, Brown FM. Gastric bypass surgery in severely obese women with type 1 diabetes: anthropometric and cardiometabolic effects at 1 and 5 years postsurgery. Diabetes Care. 2015;38(7): e104–5. doi:10.2337/dc15-0396